Что такое атеросклероз
Атеросклероз представляет собой сложный, многоэтапный патологический процесс, поражающий внутреннюю оболочку (интиму) артерий крупного и среднего калибра. Интима содержит тонкую прослойку соединительной ткани и отграничена от мышечной оболочки артерии (медии) внутренней эластической мембраной, а от просвета сосуда - монослоем эндотелиальных клеток, образующих сплошную гладкую неадгезивную поверхность. Эндотелий выполняет роль полунепроницаемой мембраны, которая, с одной стороны, является барьером между кровью и сосудистой стенкой, а с другой стороны - обеспечивает необходимый обмен молекулами между ними. На поверхности эндотелия расположены специализированные рецепторы к различным макромолекулам, в частности, к ЛПНП. Эндотелий секретирует ряд вазоактивных субстанций (эндотелин, простациклин, оксид азота), а также факторов свертывающей и противосвертывающей систем, благодаря чему играет ключевую роль в регуляции сосудистого тонуса, кровотока и гемокоагуляции.
В настоящее время наиболее популярна теория, в соответствии с которой атеросклероз рассматривается как реакция на повреждение сосудистой стенки (прежде всего - эндотелия). Под повреждением подразумевается не механическая травма эндотелия, а его дисфункция, которая проявляется повышением проницаемости и адгезивности, а также увеличением секреции прокоагулянтных и сосудосуживающих факторов. Дисфункцию эндотелия могут вызвать инфекционные агенты (в частности, вирусы герпеса), токсические соединения (некоторые компоненты табачного дыма), избыточный уровень гормонов (гиперинсулинемия при сахарном диабете), гемодинамические факторы (артериальная гипертензия). Однако в качестве наиболее важного повреждающего фактора выступает гиперхолестеринемия. Показано, что при гиперхолестеринемии изменяется структура эндотелия: увеличивается содержание ХС и соотношение ХС/фосфолипиды в мембране эндотелиальных клеток, что приводит к нарушению барьерной функции эндотелия и повышению его проницаемости для ЛПНП. В результате возникает избыточная инфильтрация интимы ЛПНП. Следует отметить, что при пассаже через эндотелий ЛПНП подвергаются окислению, и в интиму проникают в основном окисленные формы ЛПНП, которые сами по себе оказывают повреждающее воздействие на структурные элементы как эндотелия, так и интимы.
Следующим этапом атерогенеза является инфильтрация интимы циркулирующими моноцитами, которые трансформируются в макрофаги, осуществляющие захват окисленных ЛПНП с их последующей деструкцией. Вследствие этого в макрофагах накапливаются эфиры ХС и они перерождаются в так называемые пенистые клетки, которые дают начало липидным полоскам - первой морфологической стадии атеросклеротической бляшки. Однако этим роль макрофагов далеко не исчерпывается. Они секретируют биологически активные соединения, включая хемотаксины, митогены и факторы роста, которые стимулируют миграцию из медии в интиму гладкомышечных клеток (ГМК) и фибробластов, их пролиферацию, репликацию и синтез соединительной ткани.
Становится очевидным, что атеросклероз представляет собой процесс, для которого характерны фундаментальные закономерности, свойственные любому воспалению: воздействие повреждающего фактора (окисленных ЛПНП), клеточная инфильтрация, фагоцитоз и формирование соединительной ткани.
Это сходство еще более усилится, если принять во внимание, что в клеточном инфильтрате на любых этапах формирования атеросклеротической бляшки присутствуют Т-лимфоциты, что свидетельствует о роли иммунных, а возможно, и аутоиммунных механизмов. Не исключено, что антигенами, на которые реагируют Т-лимфоциты, являются окисленные ЛПНП.
Миграция из медии в интиму ГМК и фибробластов с их последующей пролиферацией под влиянием стимуляторов (факторов роста), синтезируемых макрофагами, является облигатным этапом атерогенеза. Роль фибробластов очевидна и заключается в синтезе соединительно-тканного матрикса бляшки. Аналогичную роль играют и ГМК. Они способны к синтезу и секреции некоторых форм коллагена, эластических волокон и протеогликанов. Эту функцию выполняют ГМК так называемого синтетического (а не контрактильного) фенотипа, для которых характерны небольшое количество миофиламентов, гипертрофия аппарата Гольджи и эндоплазматического ретикулума. Помимо синтеза соединительной ткани ГМК способны захватывать ЛПНП и, как и макрофаги, трансформироваться в пенистые клетки.
На ранних стадиях атеросклероз представлен так называемыми липидными полосками, которые содержат пенистые клетки, богатые ХС и его эфирами. В последующем вокруг зоны накопления липидов развивается соединительная ткань и происходит формирование фиброзной атеросклеротической бляшки. Этот процесс обычно занимает несколько десятилетий. У лиц пожилого возраста фиброзные атеросклеротические изменения сосудистой стенки рассматриваются как закономерное, хотя и отнюдь не облигатное явление. В тех случаях, когда клинические проявления этого процесса возникают в возрасте до 60 лет, говорят о преждевременном или раннем атеросклерозе.
Согласно принятой в настоящее время концепции, клиническое и прогностическое значение коронарного атеросклероза определяется стадией развития и морфологическими особенностями атеросклеротических бляшек. На относительно ранних этапах формирования они содержат большое количество липидов и имеют тонкую соединительно-тканную капсулу. Это так называемые ранимые, или желтые, бляшки, которые занимают лишь небольшую часть окружности сосуда, то есть являются эксцентрическими. Благодаря своей эластичности и небольшим размерам они обычно не вызывают гемодинамически значимого сужения КА и нередко не выявляются при коронароангиографии. На периферии желтых бляшек расположены Т-лимфоциты, секретирующие гамма-интерферон, который ингибирует синтез коллагена ГМК и тем самым препятствует укреплению фиброзной капсулы бляшки. Тонкая соединительнотканная оболочка желтых бляшек может быть повреждена как в связи с воздействием гемодинамических факторов (перепады давления в сосуде, компрессия и растяжение стенки), так и в результате того, что содержащиеся вблизи оболочки макрофаги и тучные клетки вырабатывают протеиназы (коллагеназу, желатиназу, стромелизин), которые способны разрушить защитный интерстициальный матрикс. Эрозия или разрыв соединительно-тканной капсулы желтых бляшек происходят у края бляшки возле интактного сегмента КА.
Нарушение целостности фиброзной капсулы приводит к контакту содержащихся в бляшке детрита и липидов с тромбоцитами и к немедленному формированию тромба. Выделение тромбоцитами тромбоксана А2 и других вазоактивных субстанций может привести к спазму КА. В результате развивается так называемый острый коронарный синдром - нестабильная стенокардия или мелкоочаговый инфаркт миокарда (при пристеночном тромбозе КА), крупночаговый инфаркт миокарда (при окклюзирующем тромбозе КА). Другим проявлением разрыва атеросклеротической бляшки может быть внезапная смерть.
На поздних стадиях развития фиброзные бляшки представляют собой плотные ригидные образования, имеющие прочную соединительно-тканную капсулу и содержащие относительно мало липидов и много фиброзной ткани. В отличие от ранимых желтых бляшек, сквозь капсулу которых просвечивают липиды, их называют белыми. Такие бляшки обычно расположены концентрически (по всей окружности сосуда), вызывают гемодинамически значимое (на 75% и более) сужение КА и, таким образом, являются морфологическим субстратом синдрома стабильной стенокардии напряжения.
Возможность разрыва плотной фиброзной капсулы белой бляшки не исключена, однако значительно менее вероятна, чем желтой бляшки. Даже у больных, имеющих стенозирующее поражение нескольких КА, риск возникновения осложнений (инфаркта миокарда, нестабильной стенокардии) связан в основном не с эволюцией фиброзных бляшек, а с возможностью разрыва находящейся на более ранней стадии развития желтой бляшки, которая может не выявляться при коронарографическом исследовании и не вызывать нарушений коронарного кровотока.
В связи с тем значением, которое в настоящее время придают ранимым (желтым) бляшкам в генезе острого коронарного синдрома, предупреждение их образования рассматривается как основная цель гиполипидемической терапии при первичной и особенно при вторичной профилактике ИБС. В некоторых исследованиях показано, что терапия статинами способна стабилизировать атеросклеротическую бляшку, то есть укрепить ее капсулу и уменьшить вероятность разрыва.
В качестве скринирующего обследования в настоящее время рекомендуется определять уровень общего ХС и ХС ЛПВП (не обязательно натощак) всем лицам, достигшим возраста 20 лет. Если уровень общего ХС оказывается приемлемым (<5,2 ммоль/л) и ХС ЛПВП составляет не менее 35 мг/дл (0,9 ммоль/л), то никаких специальных мероприятий не требуется и последующие анализы целесообразно проводить с интервалами в 5 лет, поскольку с возрастом уровень ХС имеет тенденцию к постепенному повышению. Если же общий ХС превышает 5,2 ммоль/л или ХС ЛПВП оказывается низким (<0,9 ммоль/л), то следует провести забор крови натощак, определить содержание общего ХС, ТГ и ХС ЛПВП и рассчитать уровень ХС ЛПВП с помощью известной формулы Фридвальда: ХС ЛПНП = общий ХС - ХС ЛПВП - ТГ/5. Эта формула применима при том условии, что уровень ТГ не превышает 400 мг/дл (4,5 ммоль/л). При этом значения всех показателей должны быть выражены в мг/дл. Если уровень липидов оценивается в единицах системы СИ (в ммоль/л), то формула Фридвальда приобретает следующий вид: ХС ЛПНП = общий ХС - ХС ЛПВП - ТГ/2,2.
Дальнейшая тактика зависит от рассчитанного уровня ХС ЛПНП и количества факторов риска ИБС, перечисленных в табл. 5. Если ХС ЛПНП нe превышает 130 мг/дл (3,4 ммоль/л), то ограничиваются рекомендациями общего характера и активного вмешательства не предпринимают. Аналогичной тактики придерживаются у лиц с ХС ЛПНП в пределах от 130 до 160 мг/дл, имеющих не более одного дополнительного фактора риска. Пациентам с этим же уровнем ХС при наличии двух и более дополнительных факторов риска показана диетическая терапия с целью уменьшения ХС ЛПНП до нормы (130 мг/дл и менее). При высоком уровне ХС ЛПНП (>160 мг/дл) и, тем более, очень высоком его уровне (>190 мг/дл) диетическая терапия (ограничение потребления ХС, насыщенных жиров и калорийности рациона) показана подавляющему большинству пациентов.
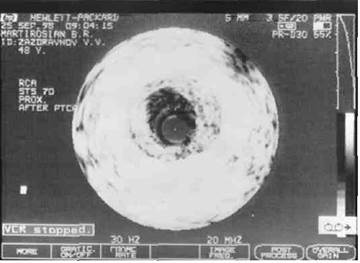
Внутрисосудистое ультразвуковое исследование правой коронарной артерии, «твердая» атеросклеротическая бляшка, концентрической формы.
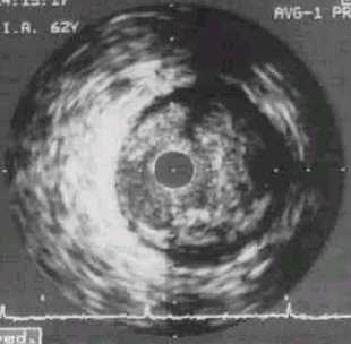
Внутрисосудистое ультразвуковое исследование правой коронарной артерии, гетерогенная «мягко-фиброзная» бляшка с липидными включениями, эксцентрической формы.
| <== предыдущая лекция | | | следующая лекция ==> |
| СЕЛЕКЦИЯ И РАЗВЕДЕНИЕ. Генетика собак | | |
Дата добавления: 2018-11-26; просмотров: 670;











