Как выбрать нужный хирургический доступ
Каждый опытный хирург знает, что правильно выбранный и обеспеченный хирургический доступ к оперируемому органу во многом решает успех операции, а время, потраченное на выполнение доступа, полностью будет компенсировано за счет сокращения времени, которое пойдет на выполнение основного этапа операции.
Напротив, неправильно выбранный, плохо осуществленный или недостаточно обеспеченный хирургический доступ не только намного затягивает время операции и утяжеляет труд хирурга, но, как правило, увеличивает кровопотерю, может привести к серьезным осложнениям, а также лишает хирурга удовлетворения и радости от красиво выполненного вмешательства.
Хирургических доступов для подхода к различным органам предложено, вероятно, несколько тысяч. Хирург должен четко знать основные доступы в той области хирургии, в которой он работает, и располагать справочной литературой, в которой легко мог бы найти подробное описание неизвестных ему доступов. Однако, даже зная множество доступов, нужно уметь выбрать доступ, наиболее подходящий для данного больного в совершенно конкретных обстоятельствах. Поэтому моя цель - рассказать о принципах выбора оптимального доступа и правильного обеспечения его. К сожалению, этому хирургов пока нигде не учат.
Понятие "хирургический доступ" шире, чем слово "разрез", фигурирующее обычно в протоколах операций. Под хирургическим доступом следует понимать не только место, форму, размер, способ и характер послойного разделения тканей при подходе к непосредственному объекту операции, но и обеспечение правильного положения больного на операционном столе, а также адекватное раскрытие раны соответствующими инструментами.
А. Ю. Сазон-Ярошевич характеризует степень простора в полости операционной раны, позволяющую хирургу свободно манипулировать с оперируемым органом, следующими показателями: направлением оси операционного действия, глубиной раны, углом операционного действия, углом наклонения оси операционного действия и зоной доступности. Первые четыре критерия понятны из рисунка 13. Зона доступности - это фактическая площадь полностью открытого дна раны, выраженная в квадратных сантиметрах.
Не вдаваясь в подробности, заметим только, что, выбирая и обеспечивая хирургический доступ, хирург должен в разумных пределах стремиться получить наименьший индекс глубины раны, широкий угол операционного действия, угол наклонения оси операционного действия, близкий к 90° и максимально большую зону доступности. Оговаривая "разумные пределы", мы имеем ввиду остановить хирурга, задумавшего улучшить эти критерии путем разреза неоправданно большой величины.
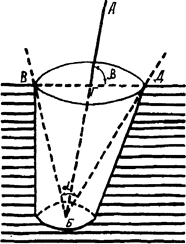
Рис. 13. Характеристики хирургического доступа по А. Ю. Сазон-Ярошевичу:
АБ - ось операционною действия;
ГБ - глубина раны;
V(ГБ/ВД)*100 - индекс глубины раны;
a - угол операционного действия;
B - угол наклона оси операционного действия.
Прежде всего хирургический доступ должен быть соотнесен со строением тела. Так, например, верхняя срединная лапаротомия при остром эпигастральном угле у больного позволяет свободно манипулировать на желудке во всех его отделах, на желчном пузыре, поджелудочной железе, поперечной ободочной кишке. Если же больной гиперстеничен и эпигастральный угол у него тупой, то расстояние от мечевидного отростка до пупка будет небольшим, и верхняя срединная лапаротомия не даст адекватного доступа к перечисленным органам. Неадекватность доступа здесь обычно усугубляется чрезмерным развитием жировой клетчатки. Продлять разрез по средней линии живота вниз нецелесообразно, поскольку, чтобы получить адекватный доступ, несколькими сантиметрами все равно не обойдешься, а после лапаротомии простирающейся от мечевидного отростка до лона, нередко бывает эвентрация, и в последующем, часто возникает вентральная грыжа.
Выбор места разреза зависит от многих причин: привычки хирурга, особенностей подхода к оперируемому органу, наличия рубца после предшествующей операции, предполагаемых особенностей дренирования раны, наличия беременности, возможности инфицирования раны, степенью питания сольного, риском оперативного вмешательства, необходимости срочно выйти на оперируемый орган, требований соблюдения абластики и, наконец, от необходимости считаться с косметическим результатом.
Многие хирурги не особенно утруждают себя обдумыванием доступа. У них имеется небольшой набор стандартных доступов, которые они хорошо знают и выполняют. Так, один хирург, производя холецистэктомию, всегда применяет косой доступ по Кохеру или Федорову, в то время как другой всегда гспользует верхнюю срединную лапаротомию. В большинстве случаев никаких затруднений при выполнении операции ни у того, ни у другого не возникает.
Вместе с тем конституция больного, степень развития у него жировой клетчатки, несомненно, будут влиять на такие критерии адекватности доступа, как глубина операционной раны и угол операционного действия. Ясно, что при более адекватном доступе операция может быть выполнена быстрее, качественнее, а главное, менее травматично. Поэтому для каждого больного все-таки должен быть продуман наиболее оптимальный для него доступ. Только при всех равных условиях хирург может отдать предпочтение своему любимому доступу.
Это положение сегодня должно быть обязательным, по крайней мере, в тех больницах, где расположение печени, желчного пузыря и желчных путей, а также имеющихся в них конкрементов, заранее могут быть точно установлены с помощыо ультразвукового исследования или компьютерной томографии.
Под особенностями подхода к оперируемому органу следует понимать различные обстоятельства. В одном случае, чтобы сразу выйти на "ножку" опухоли или на приводящие и отводящие сосуды при артерио-венозной аневризме, приходится отказаться от наиболее близкого прямого пути к опухоли или к аневризме и использовать обходной путь, который окажется более эффективным и безопасным.
Другой случай - это отсутствие топического диагноза. Например, у больного установлено наличие феохромоцитомы. При наличии точного топического диагноза оптимальным будет поясничный доступ с резекцией XII ребра с соответствующей стороны. Однако, если не ясно, в каком надпочечнике располагается опухоль или же подозревается экстраорганная ее локализация, то приходится делать лапаротомию. Вместе с тем у тучных больных искать и удалять опухоль надпочечника через лапаротомный доступ - чрезвычайно сложная задача, поэтому в этом случае выгоднее прибегнуть к люмботомии с обеих сторон.
Наличие у больного рубца после ранее перенесенной операции или ранения также заставляет хирурга серьезно задуматься. С одной стороны, произвести доступ с иссечением рубца выгоднее как с точки зрения предупреждения образования новых, дополнительных спаек в брюшной полости, так и с позиции косметики, не говоря уже о преимуществе такого решения при наличии у больного вентральной грыжи, которую одновременно можно будет устранить. С другой стороны, при иссечении рубца могут быть поранены внутренние органы, припаявшиеся к этому рубцу, да и рубец может находиться далеко в стороне от оперируемого органа. По-видимому, только учет всех этих обстоятельств у конкретного больного даст возможность принять хирургу правильное решение.
Внебрюшинный доступ имеет ряд преимуществ перед лапаротомией: после операции отсутствует или бывает мягче выражен парез кишечника, нет опасности перитонита, дренажи проходят вне брюшной полости и, наконец, нет опасности последующего развития спаек в животе.
В последние годы шире стал применяться доступ путем торакофренолюмботомии. Этот доступ хотя и значительно травматичнее лапаротомии, зато сохраняет все преимущества внебрюшинного. Самое главное, он позволяет свободно манипулировать на аорте, всех ее висцеральных ветвях, нижней полой вене, почечных артериях, почке и надпочечниках. Что касается вскрытия плевральной полости и рассечения диафрагмы, необходимых при этом доступе, то это обычно протекает без осложнений и последствий.
Так называемые переменные доступы, при которых ткани на различных уровнях рассекают или раздвигают в разных направлениях или проекциях, известны давно (разрезы Волковича-Дьяконова, Пфанненштиля и др.). Цели их различны: сочетание косметичности и удобства оперирования, желание предупредить в последующем образование грыжи, стремление избежать рассечения плохо регенерирующей мышечной ткани, затруднить проникновение в глубину раны инфекции, сохранить целость лимфатических путей.
Примером, объясняющим последнюю цель, может служить хирургический доступ к бедренной артерии при операциях аорто-бедренного или бедренно-бедренного протезирования. Дело в том, что при наличии синтетического протеза в ране создаются весьма благоприятные условия для развития нагноения при попадании в рану минимального количества даже слабовирулентного инфекционного начала. Последствия же нагноения раны при наличии в ней протеза кровеносного сосуда всегда трагичны. Поэтому разрез кожи и подкожной клетчатки делают не по проекционной линии бедренной артерии, а параллельно ей, отступая на несколько сантиметров в сторону. Подлежащие же ткани рассекают уже по проекционной линии. При этом предупреждается послеоперационная лимфорея, т. к. основные лимфатические пути не пересекают.
В последние годы за рубежом один из самых распространенных доступов - верхняя срединная лапаротомия - почти повсеместно заменен парамедиальным переменным доступом. Разрез кожи выполняют по средней линии живота или, отступя от нее вправо или влево на 2 см. Рассекают передний листок апоневроза влагалища соответствующей прямой мышцы живота, отступя на 2 см от средней линии, начиная от реберной дуги. Прямую мышцу отводят латерально, после чего рассекают задний листок влагалища прямой мышцы, а затем брюшину. При зашивании раны брюшину шьют вместе с задним листком апоневроза. После такого переменного разреза вентральных грыж практически не бывает.
Существует ситуация, когда хирург во время одного хирургического вмешательства бывает вынужден применить несколько доступов. В последнее время получают большее распространение симультанные операции. Не всегда следует при таких операциях стремиться обязательно выполнить все вмешательтва из одного доступа. Если разрез при этом становится слишком обширным или травматичным, ему следует предпочесть два отдельных доступа.
В некоторых случаях стремление хирурга избавить больного от второго разреза и тем самым реабилитировать себя за ошибку в диагнозе приводит к тяжелым послеоперационным осложнениям. Так, обнаружив уже во время операции, что у больного не острый аппендицит, а прободная язва желудка, хирург всегда вынужден бывает применить второй доступ. А вот при обратной ошибке некоторые хирурги совершенно напрасно производят аппендэктомию через верхнюю срединную лапаротомию. Этот грубый промах часто приводит к развитию распространенного перитонита или межпетельных абсцессов. В случае подобной диагностической ошибки хирург должен зашить верхнюю срединную рану и подойти к червеобразному отростку, используя типичный доступ.
Наконец, при операциях на кровеносных сосудах множественные доступы уже давно заменили одиночные обширные разрезы типа Маделунга, которые травматичны, оставляют после себя грубые рубцы, нередко приводят к развитию рубцовой контрактуры коленного сустава. Кстати, выбирая хирургический доступ в области сустава, следует подумать о возможности последнего осложнения, особенно у лиц, склонных к образованию келлоидных рубцов.
Наличие у больного инфицированной раны, или возможность иметь после операции источник инфекции в виде цекостомы, грахеостомы, свища мочевого пузыря и прочего, заставляют искать хирургический доступ, располагающийся как можно дальше от источника инфекции.
Так, хирургический доступ к вилочковой железе с продольным рассечением грудины по всем характеристикам доступа является лучшим. Однако в большинстве случаев мы отдаем предпочтение односторонней торакотомии. Конечно, удалить железу из этого доступа сложнее, зато, если больному придется накладывать трахеостому, то она окажется вдали от основной операционной раны. Кроме того, у больных с миастенией может длительно не восстанавливаться самостоятельное дыхание, а рассеченная грудина будет усугублять этот процесс.
Оперируя беременных, хирургу следует уложить больную так, чтобы матка отошла в сторону от хирургического доступа, а сам доступ должен быть проведен с учетом расположения смещенных маткой органов.
С целью соблюдения абластики при хирургическом доступе используют принципы подхода к ножке опухоли с периферии, производят тщательную изоляцию от опухоли рассекаемых здоровых тканей с помощью марлевых салфеток или полиэтиленовой пленки, рассекают ткани при осуществлении доступа электроножом, лазерным или плазменным скальпелем.
Из этих же соображений нельзя применять хирургический доступ, при котором опухоль придется протаскивать через узкий канал со стенками из здоровых тканей. Это замечание относится, например, к этапу выведения пересеченного пищевода вместе с опухолью из грудной клетки в рану на шее во время операции Добромыслова-Торека.
Величина разреза определяется степенью развития у больного жировой клетчатки как подкожной, так и предбрюшинной, глубиной расположения оперируемого органа, необходимостью подвергнуть ревизии другие органы и характером, а также степенью сложности предполагаемой операции.
Начинающие хирурги нередко любят щегольнуть минимальными разрезами, через которые они могут выполнить, например, аппендэктомию. Спору нет, косметический результат операции играет для больного далеко не последнюю роль. Вместе с тем диагноз острого аппендицита не так уж редко ошибочно ставят при перфорации язвы двенадцатиперстной кишки, перфорации дивертикула Мекеля, при внематочной беременности, пельвиоперитоните, разрыве яичника, раке слепой кишки и других хирургических заболеваниях.
В этих случаях тяжелые осложнения и гибель больных являются результатом того, что при маленьком разрезе хирург не смог установить точного диагноза, поскольку не имел возможности осмотреть соседние органы, не полностью удалил из брюшной полости выпот.
С другой стороны, слишком большие разрезы не только травматичны, некрасивы, но и чаще ведут к образованию таких послеоперационных осложнений, как гематома, нагноение раны, эвентерация, а позднее - к возникновению грыжи и развитию спаечной болезни.
Для того, чтобы получить хороший обзор из сравнительно небольшого кожного разреза, хирург должен использовать следующие приемы обеспечения оптимального хирургического доступа.
1. Оперировать больного следует под адекватным наркозом с хорошей релаксацией.
2. Производить рассечение апоневрозов по длине нужно всегда немного больше, чем длина кожного разреза, поскольку кожа, клетчатка, мышцы и брюшина могут быть дополнительно растянуты инструментами, а сухожильная ткань практически не растягивается. Хорошему вскрытию раны при верхней срединной лапаротомии помогает удаление мечевидного отростка грудины.
3. Разумно использовать зеркала, ранорасширители и ретракторы. Реечный или винтовой ранорасширители равномерно растягивают рану. В том случае, если объект операции расположен в центре раны, применение их вполне оправдано. Однако, если объект операции оказывается в стороне, применение таких ранорасширителей нецелесообразно, т. к. угол операционного действия по отношению к объекту уменьшается. В таких случаях ранорасширитель следует удалить, а рану раскрыть с помощью брюшных зеркал, смещая ими мягкие ткани в нужном направлении.
Еще большего эффекта можно добиться, применив ретрактор Сегала, который крепят к операционному столу. Поставив оба ретрактора под нужным углом к оси операционной раны, натягивают один из ретракторов в положении, наиболее выгодном на данный момент операции. Например, во время гастрэктомии, на этапе мобилизации желудка, ретракторы, остановленные перпендикулярно длиннику раны, натянуты равномерно. На время ушивания культи двенадцатиперстной кишки левый ретрактор ослабляют, а правый подтягивают. При формировании пищеводно-кишечного анастомоза целесообразно левый ретрактор несколько передвинуть в сторону головного конца и натянуть его чуть больше правого.
Разумное применение расширителей даст возможность получить максимальную зону операционного действия с минимальным количеством помощников.
Кроме использования различных многолопастных ранорасширителей, может быть применен следующий простой прием. К рукоятке широкого брюшного зеркала типа Фришта привязывают прочную тесьму. Зеркало устанавливается в нужной точке раны, а конец тесьмы передают сестре, которая сильно натягивает тесьму, и фиксирует ее к операционному столу. Аналогичным путем устанавливают и фиксируют такое же зеркало в противоположном углу раны. Этот прием оказывается особенно выгодным при ранах большой длины.
За рубежом в настоящее время получили распространение мощные рамные ранорасширители. После того, как больной уложен на операционный стол и определена область разреза, сверху над больным устанавливается жесткая четырехугольная, круглая или овальная стерильная металлическая рама, которая прочно крепится к столу. В комплект такого ранорасширителя входит большое количество крючков, лопаток и зеркал самой разнообразной формы и размеров. Каждый из них с помощью специальных креплений может быть фиксирован на раме в любом месте и необходимом положении. Подобные расширители позволяют обеспечить хороший обзор и доступ на любой глубине раны, прекрасно удерживают смещенные под крючки и зеркала внутренности и позволяют обойтись без дополнительного ассистента.
Подготовка кишечника к операции фактически также является методом обеспечения хирургического доступа. В настоящее время наиболее эффективным следует признать метод массивного промывания кишечника. С этой целью вечером накануне операции больному в двенадцатиперстную кишку вводят дуоденальный зонд. Затем через этот зонд в кишечник за 2-3 часа вводят 7-8 л физиологического раствора. У больного хорошо освобождается тонкий и толстый кишечник. В результате к концу промывания из заднего прохода отходит прозрачная неокрашенная жидкость.
Спавшийся кишечник легко может быть смещен в сторону и удержан там широкими салфетками. В то же время, при недостаточной подготовке, борьба с петлями кишечника, закрывающими операционное поле, нередко затрудняет ход операции. Для изоляции кишечника в нашей клинике успешно используют самодельные широкие Т-образные пластины из алюминия (рис. 14). Горизонтальную часть пластины вводят в брюшную полость и с ее помощью отводят в сторону петли кишечника. Вертикальную часть пластины сгибают под углом к горизонтальной, а затем моделируют по наружной поверхности тела больного и прикрепляют цапками к простыням, прикрывающим больного. Вторая пластина отводит и удерживает кишечник с противоположной стороны.
Для того, чтобы петли кишок не вылезали из-под зеркала, нужно под него подкладывать достаточно большую салфетку. Ассистент, удерживающий зеркало, должен не натягивать его чрезмерно без необходимости, а держать зеркало так, чтобы его плоскость была бы параллельна оси операционного действия.
Если раздутые петли кишечника выходят в рану, анестезиолог вводит релаксанты, и через 1-2 минуту кишечник может быть легко вправлен обратно. Ассистент крючками поднимает вверх края брюшной раны, а хирург нежно и последовательно, петля за петлей, возвращает кишечник в брюшную полость. Наконец, существует способ, при котором весь тонкий кишечник временно извлекают из брюшной полости и помещают в пластиковый мешок.
Немало может помочь делу правильное положение больного на столе. С помощью современного операционного стола, благодаря возможности изменять конфигурацию его поверхности, можно, придав соответствующее положение телу больного или используя систему валиков, намного уменьшить глубину раны, приблизив оперируемый орган к ее поверхности. К сожалению, хирурги пользуются этой возможностью только в ограниченном числе стандартных операций на почке, щитовидной железе и на желудке. В последнем случае валик нередко оказывается поднятым не на уровне последних грудных позвонков, а ниже, что не даст никакого эффекта.
Желательно, чтобы хирург с самого начала изучил типичные положения больного на операционном столе для всех стандартных операций, а также научился бы творчески выбирать выгодное положение при нетипичных случаях.
Следует помнить, что при применении мощных ретракторов и в результате необычного положения тела больного на операционном столе у него в этот момент могут быть сдавлены поврежденные кровеносные сосуды и кровотечения из них не будет. Поэтому после удаления ранорасширителей, ретракторов, валиков и приведения тела больного в нормальное положение, перед зашиванием раны обязательно следует тщательно проконтролировать надежность гемостаза. Конечно, и зашивать рану можно начинать только после придания телу больного на операционном столе нормального положения.
С конкретными вариантами доступов можно ознакомиться в соответствующих руководствах.
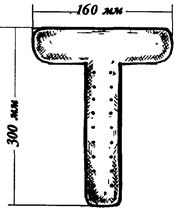
Рис. 14. Алюминиевая гибкая пластина.
Дата добавления: 2016-06-22; просмотров: 2825;











