КЛИНИЧЕСКАЯ АНАТОМИЯ В ПРАКТИКЕ ОТДЕЛЕНИЯ ИНТЕНСИВНОЙ ТЕРАПИИ
Дыхательные пути и легкие. Система органов дыхания состоит из дыхательных воздухоносных путей и легких — органа, обеспечивающего газообмен между внешней и внутренней средой организма. Анатомически дыхательные пути подразделяют на носовую полость, гортань, трахею и бронхи. Международная комиссия по радиологической защите (МКРЗ), изучающая медико-биологические данные человека, подразделяет дыхательные пути на три отдела: 1) носоглотку (от ноздрей до надгортанника) и гортань; 2) трахеобронхиальный отдел, состоящий из трахеи и бронхиального дерева, включая концевые бронхиолы; 3) легочный отдел, состоящий из дыхательных бронхиол, альвеолярных ходов и альвеол. Многие авторы предлагают различать верхние (полость носа, полость рта, глотка и гортань) и нижние (трахея, бронхи) дыхательные пути.
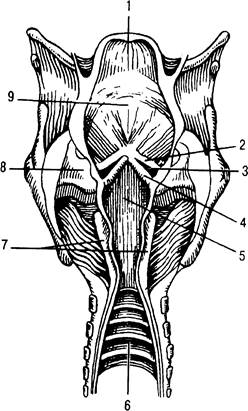
Полость носа (cavitas nasi) является начальной частью дыхательного аппарата. Она разделяется перегородкой носа на две почти симметричные части. Подвижная передняя часть перегородки представлена преимущественно хрящами, задняя неподвижная часть — костными образованиями. Боковой хрящ носа имеет форму неправильного треугольника, принимает участие в образовании боковой стенки носа (рис. 31.1). Большой хрящ крыла вместе с одноименным хрящом противоположной стороны окружает с боков, спереди и изнутри вход в полость носа, т.е. образует ноздри. Три раковины (conchae iruisalis superior, media et inferior), расположенные на медиальной поверхности носовой полости, идут почти параллельно спереди назад, образуя верхний, средний и нижний носовые ходы (рис. 31.2).
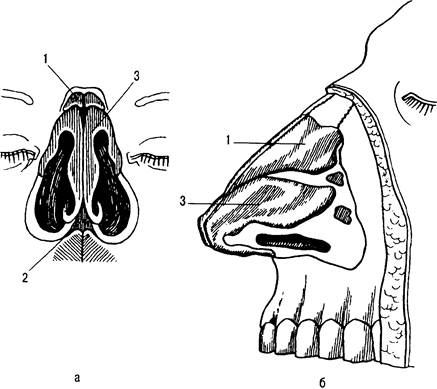
Рис. 31.1. Хрящи носа.
я — вид спереди; б — вид сбоку; 1 — боковой хрящ носа; 2 — хряш перегородки носа; 3 большой хрящ крыла.
При назотрахеальной интубации следует пользоваться только нижними носовыми ходами, самыми большими и широкими из всех остальных. Направление движения трубки должно быть строго горизонтальным и соответствовать расположению этого хода. Размеры правого и левого носовых ходов могут быть различными. При возникновении препятствия движению трубки в одном из них следует проводить процедуру на другом. Для назотрахеальной интубации применяют длинные трубки, которые должны быть примерно на один номер меньше трубки для оротрахеальной интубации. При несоблюдении этих правил легко повредить хрящи носа, раковины и перегородку.
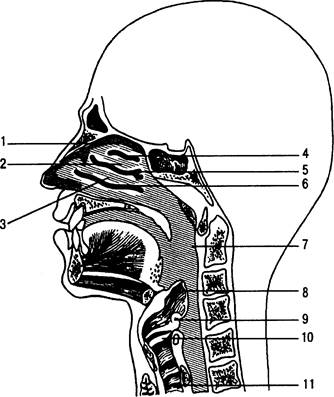
Рис. 31.2. Верхние дыхательные пути.
1 — верхняя носовая раковина; 2 — средняя носовая раковина; 3 — нижняя носовая раковина;
4 — верхний носовой ход; 5 — средний носовой ход; 6 — нижний носовой ход; 7 — глотка; 8 — надгортанник; 9 — складка преддверия гортани; 10 — голосовая складка; 11 — трахея.
В подслизистом слое полости носа проходит большое количество кровеносных и лимфатических сосудов. В области средней и нижней раковин имеется множество мелких сосудов, образующих пещеристые сплетения, которые при интубации могут служить источником кровотечения. Кровоснабжение полости носа осуществляется ветвями aa.maxillaris, ophtalmica, facialis.
У детей полость носа относительно уже, чем у взрослых. Слизистая оболочка носа тонкая, хорошо васкуляризированная, но в отличие от таковой у взрослых не имеет развитой пещеристой ткани, чем и объясняется редкость носовых кровотечений у грудных детей.
Полость рта. При открывании рта видна ротовая полость (cavitas oris) с хорошо известными анатомическими образованиями. При интубации врач видит ротовую полость в «перевернутом» изображении (рис. 31.3).
Верхней частью полости рта является небо (palatum), которое делится на переднюю и заднюю части, т.е. на твердое и мягкое небо. Между небными дужками, мягким небом и корнем языка находится пространство, через которое полость рта сообщается с полостью глотки. Оно называется перешейком зева (isthmus faucium). От задней поверхности небно-язычной дужки от ходит тонкая треугольная складка слизистой оболочки (plica triangu-laris). Небные миндалины располагаются с каждой стороны между передней и задней небными дужками.
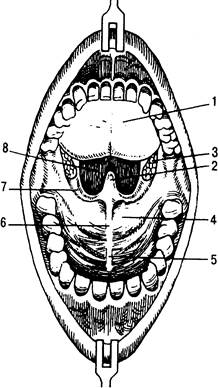
|
Рис. 31.3. Полость рта.
1 — язык; 2 — небный язычок; 3 — миндалины; 4 — мягкое небо; 5 — твердое небо; 6 — шов неба; 7 — небно-глоточная дуга; 8 — перешеек зева.
Язык (lingua) — мышечный орган, в котором различают две части: переднюю, свободную часть, или тело языка, и заднюю — корень языка.
У детей размеры языка относительно больше, чем у взрослых. Увеличение его (в частности, при ожоге) является причиной затруднений при интубации. Богатая сеть кровеносных и лимфатических сосудов под языком позволяет применять различные препараты сублингвально, в том числе в виде инъекций.
Глотка (pharynx) является частью верхних дыхательных путей и пищеварительной трубки. Она продолжается от основания черепа до
уровня Cvi-vii- Соответственно органам, расположенным кпереди от глотки, различают три ее части: верхнюю (pars nasalis), среднюю (pars oralis) и нижнюю (pars laryngea). Спереди в верхней части глотки в нее открываются две хоаны, соединяющие ее с полостью носа. Средняя часть глотки спереди сообщается с полостью рта через зев. Нижняя часть расположена позади гортани — от уровня входа в гортань до нижнего края перстневидного хряща гортани, на уровне которого она входит в пищевод. На боковой стенке глотки с каждой стороны находится воронкообразной формы глоточное отверстие слуховой трубы, соединяющее ее с полостью среднего уха. Эти отверстия находятся на уровне прикрепления заднего конца нижней носовой раковины.
Наиболее частыми причинами нарушения проходимости верхней и средней частей глотки, имеющих прямое отношение к функции дыхания, являются воспалительные процессы, в частности заглоточный абсцесс.
Гортань {larynx}. При приподнимании надгортанника виден вход в гортань (aditus laryngis), ограниченный спереди задней поверхностью надгортанника, сзади — верхушками черпаловидных хрящей и по бокам — черпалонадгортанными складками (рис. 31.4). Полость гортани (cavitas laryngis) у взрослых имеет форму песочных часов. Верхняя, расширенная часть называется преддверием гортани (vestibulum laryngis). Средняя, наи более суженная часть гортани представляет собой голосовой аппарат, ограниченный вверху парной преддверной (plica vestibularis), а внизу голосовой (plica vocalis) складками (рис. 31.5).Щель между преддверными складками называется щелью преддверия (rima vestibuli), а между голосовыми связками — голосовой щелью (rima glottidis). Углубление между преддверной и голосовой складками называется желудочком гортани (ventriculus laryngis).
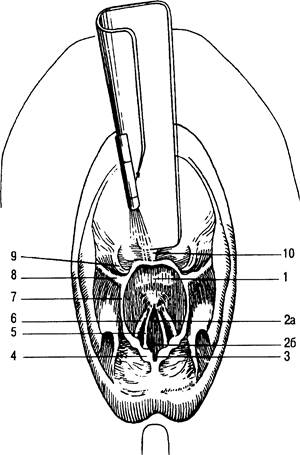
Рис. 31.4. Надгортанник и вход в гортань.
1 — надгортанник; 2 — передняя (а) и задняя (б) части голосовой щели; 3 — межчерпаловидная вырезка; 4 — рожковидный бугорок; 5 — голосовая связка; 6 — связка преддверия гортани; 7 — черпалонадгортанная дуга; 8 — глоточно-надгортанная складка; 9 — надгортанно-язычная боковая складка; 10 — надгортанно-язычная средняя складка.
Голосовая щель — самая узкая часть полости гортани, поэтому голосовые связки могут быть легко травмированы при интубации.
В голосовой щели различают передний — большой отдел, расположенный между связками (pars intermembranacea), и задний — меньший отдел, находящийся между голосовыми отростками черпаловидных хрящей (pars intercartilaginea). Спереди голосовые связки прилежат к щитовидному хрящу. Голосовая складка содержит голосовую связку (lig. vo-cale) и голосовую мышцу (m. vocalis). Часть гортани, лежащая ниже голосовой щели, называется подголосовой полостью (caviim in-iraglotticLim). Постепенно суживаясь, она на уровне перстневидного хряща переходит в гортань.
|
Рис. 31.5. Полость гортани.
I — надгортанник; 2 — складка преддверия; 3 — желудочек гортани; 4 — голосовая складка; 5 — подголосовая полость; 6 — трахея; 7 — перстневидный хрящ; 8 — черпало-пидный хрящ; 9 — преддверие гортани.
Гортань новорожденного короткая, имеет форму воронки. До 1 года она более округлая, чем в дальнейшем. Она расположена высоко, на три позвонка выше, чем у взрослого. Хрящи детской гортани в отличие от таковых у взрослых не оссифицированы. У детей гортань относительно широкая в области голосовых связок, но значительно сужена в нижней части, на уровне перстневидного хряща.
Отек слизистой оболочки нижней части гортани у детей наиболее опасен, так как значительно уменьшает просвет дыхательных путей и может быть причиной их полной обструкции (в частности, при крупе). У взрослых наиболее часто причиной дыхательных расстройств является нарушение проходимости дыхательных путей на уровне голосовой щели, например в результате отека голосовых связок после травматичной интубации.
При глотании гортань смещается вверх и вниз, а при надавливании — кзади и в стороны. Основная функция гортани — защита от попадания в дыхательные пути инородных тел. Кроме того, гортань выполняет кашле-вую, дыхательную и голосовую функции.
Надгортанник (epiglottis) — эластический хрящ, выступающий над верхней вырезкой щитовидного хряща. Он имеет форму древесного листа, может быть тонким и длинным, коротким и толстым и не всегда виден при прямой ларингоскопии, особенно у лиц гиперстенического телосложения. Тугоподвижность и неподвижность в шейном отделе позвоночника резко ограничивают возможности прямой ларингоскопии. Надгортанник как бы прикрывает вход в гортань со стороны глотки.
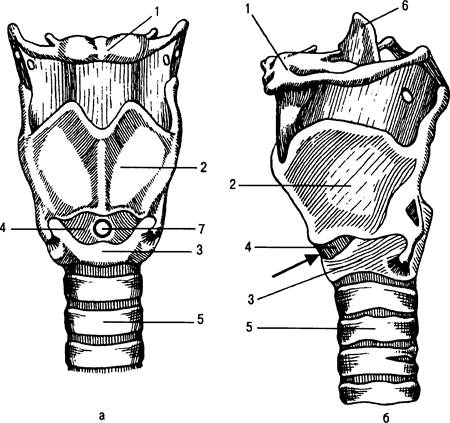
Рис. 31.6. Хрящи гортани.
а — вид спереди; б — вид сбоку. 1 — подъязычная кость; 2 — щитовидный хрящ; 3 — перстневидный хрящ; 4 — перстнещитовидная мембрана; 5 — трахея; 6 — надгортанник; 7 — место пункции перстнещитовидной мембраны.
Щитовидный хрящ (cartilago thyroidea) имеет типичную форму: его верхний край выступает на передней поверхности шеи в виде угла. Этот хорошо прощупываемый через кожу участок хряща называется гортанным выступом. На верхнем и нижнем краях щитовидного хряща имеются вырезки. Вверху хрящ соединен связкой с подвижной подъязычной костью, а внизу — с перстневидным хрящом (рис. 31.6).
Перстневидный хрящ (cartilago cricoidea) имеет форму перстня, суженная часть которого расположена кпереди, а расширенная кзади. Он находится ниже щитовидного хряща и хорошо определяется при пальпации.
Щитовидный и перстневидный хрящи спереди соединены между собой конусовидной мембраной (lig. cricothyroideum), которая является важным анатомическим ориентиром при операции крикотиреоидотомии или пункции этой мембраны.
Мембрана находится близко под кожей, легко пальпируется, менее васкуляризована, чем трахея. Ее средние размеры — 0,9х3 см.
Крикотиреоидотомию или пункцию мембраны производят только по экстренным показаниям, в случаях угрожающей асфиксии из-за частичной или полной обструкции дыхательных путей на уровне голосовой щели и выше нее, при невозможности интубации трахеи. При правильно проведенной крикотиреоидотомии повреждение щитовидной железы и сосудов шеи исключается. Методика крикотиреоидотомии заключается в поперечном рассечении кожи на протяжении около 1,5 см строго над мембраной, отслоении подкожной жировой клетчатки, поперечном рассечении самой мембраны и введении в отверстие трубки с внутренним диаметром не менее 4—5 мм. Данный диаметр трубки достаточен для спонтанного дыхания.
Пункция крикотиреоидной мембраны иглой меньшего диаметра с насаженным пластмассовым катетером не приводит к восстановлению адекватного спонтанного дыхания, но позволяет обеспечить трансларингеаль-ную струйную вентиляцию легких путем подачи кислорода и сохранить жизнь больного на период, пока не будет завершена интубация.
Рассечение и пункцию крикотиреоидной мембраны не рекомендуется применять у детей младшего возраста.
Черпаловидный хрящ (cartilago arytenoidea) — парный орган, имеет вид трехсторонней пирамиды. С черпаловидным хрящом соединяются мышцы гортани, к его голосовому отростку прикрепляются голосовая связка и голосовая мышца. Сокращение перстнещитовидной и перстнечерпаловид-ной мышц приводит к ларингоспазму. При сокращении перстнещитовидной мышцы, находящейся на передней поверхности гортани, задняя часть перстневидного хряща отходит кзади. К задневерхней поверхности перстневидного хряща плотно примыкают два черпаловидных хряща. При отведении этих хрящей происходит замыкание связок. Латеральная перстне-черпаловидная мышца ротирует голосовой отросток черпаловидного хряща к средней линии, приводя к закрытию заднего отдела голосовой щели.
Повреждение черпаловидного хряща может возникнуть в результате травмы его клинком ларингоскопа при интубации трахеи в момент приподнимания надгортанника вместе с голосовой щелью. Голосовые отростки черпаловидных хрящей могут быть повреждены при насильственной интубации трубкой большего размера.
Трахея и бронхи. Трахея — эластичная трубка, стенки которой состоят из хрящевых колец. Она является продолжением гортани и простирается до места деления на два главных бронха. У новорожденного емкость трахеи и бронхов является относительно большой по сравнению с размерами тела. Длина трахеи при рождении составляет 4 см, у взрослых -— от 9 до 15 см. Ее поперечный диаметр несколько больше переднезаднего. У новорожденного поперечный диаметр трахеи равен 5 мм, а у взрослых — в среднем 15 мм (табл. 31.1).
Таблица 31.1.
Размеры трахеи в постнатальный период [Scammon R.E., 1923]
| Возраст | Длина трахеи, см | Диаметр просвета трахеи, мм | |
| переднезадний | поперечный | ||
| 0—1 мес 1—2 года 6—8 лет Взрослый мужчина | 4,5 5,7 12 (9-15) | 3,6 6,5 9,2 17,2 (13-23) | 7,6 14,7 (12-18) |
Трахея может несколько менять свою форму и превращаться при интубации в цилиндр. Вытянутая в виде цилиндра трахея у мужчин достигает диаметра 16—23 мм, у женщин — 13—16 мм.
У мужчины расстояние от резцов до голосовых связок составляет в среднем 13 см, от резцов до бифуркации трахеи — 26 см. Эти величины варьируют, поэтому желательно в каждом случае примерять эндотрахеальную трубку. Для этого трубку размещают рядом с головой пациента и, примеряя, учитывают естественную кривизну и длину трахеи. Кончик трубки должен располагаться на уровне яремной ямки, что соответствует середине длины трахеи. Следующими ориентирами являются угол нижней челюсти и угол рта. Измеренное расстояние от угла рта до яремной ямки соответствует расстоянию от резцов до середины трахеи. У взрослых трахея располагается на уровне CVI—TV, а бифуркация трахеи — на уровне остистого отростка t|v.
У новорожденных главные бронхи отходят от трахеи почти под одинаковым углом. У взрослых правый главный бронх отходит от трахеи более вертикально, чем левый, образуя угол около 25°. Левый главный бронх образует с трахеей угол около 45°. Длина правого главного бронха у взрослого составляет примерно 2,5 см, а диаметр — 1,8 см. Левый главный бронх уже и длиннее правого. Длина его 5 см, диаметр 1,6 см.
Таким образом, частое проведение интубационной трубки в правый главный бронх объясняется анатомическим строением трахеобронхиально-го дерева.
Причинами затруднений при назотрахеальной и оротрахеальной интубации в связи с анатомическими особенностями могут быть обструкция носовых ходов, дефекты носовой перегородки, анкилоз височно-нижнече-люстного сустава, шатающиеся зубы, микрогнатия, переломы нижней челюсти, увеличенные миндалины, органические изменения надгортанника, эпиглоттит, круп, отек гортани, рак гортани, анкилозирующий спондилит, ревматоидный артрит и переломы шейного отдела позвоночника, короткая («бычья») шея, рубцовые контрактуры шеи.
В табл. 31.2 приведены размеры применяемых эндотрахеальных трубок.
Кроме того, интубация может оказаться крайне трудной при несоблюдении правил положения головы и шеи больного с точным выравниванием по средней линии анатомических структур, при проведении ее во внеболь-ничных условиях, при окклюзии дыхательных путей кровью, рвотными массами или другим инородным телом. Вследствие подвижности гортани надавливание на нее пальцами может облегчить проведение интубации. При невозможности интубации или непроходимости верхних дыхательных путей может быть проведена пункция трахеи на уровне 1-го и 2-го ее колец. Иглу при этом направляют каудально в просвет трахеи под углом 45°. Транстрахеальная и трансларингеадьная струйнаяВЧИВЛ обеспечивает поддержание адекватного газообмена в течение 30 мин и более.
Таблица 31.2.
Приблизительные размеры эндотрахеальных трубок для лиц различного возраста
| Возраст | № трубки | Длина трубки, см |
| Новорожденные | ||
| 1 год | ||
| 6 лет | ||
| 10-12 лет | 6-7 | |
| Взрослые | 8-10 |
При проведении трахеостомии следует помнить о возможности повреждения яремных вен и даже воздушной эмболии легочной артерии, трудно останавливаемом кровотечении из окружающих вен и артерий. Высокая трахеостома на уровне 1—2-го кольца трахеи нарушает функцию гортани.
Остовом трахеи и главных бронхов являются дугообразные хрящи, занимающие более Уз окружности. Задние концы этих хрящей соединяются при помощи фиброзных связок, образующих заднюю поверхность трахеи и главных бронхов. Число хрящей трахеи 16—20, правого бронха — 6—8 левого — 9—12.
Трахеобронхиальное дерево, т.е. трахея и все бронхи — от главных бронхов до конечных бронхиол, имеет уникальное строение. Правый главный бронх дает три ветви, левый — две (соответственно долям легких). Вступая в легкое, долевые бронхи отдают ряд более мелких, третичных бронхов, называемых сегментарными. Последние в свою очередь делятся на более мелкие бронхи 4-го и последующих порядков.
Согласно модели легких E.R.Weibel (1963), подробно изучавшего строение одного легкого, существует 16 порядков деления бронхов. К сегмен-тарным бронхам относятся бронхи 4—10-го порядка. Все последующие бронхи являются конечными бронхиолами. Поскольку в дальнейшем каждый бронх делится на два, после 16-го деления общее количество бронхов равно 65 536. E.R.Weibel указывает размеры бронха каждого порядка деления. Диаметр сегментарных бронхов равен 4,5—1,3 мм, а конечных бронхиол — 1—0,6 мм. Однако другие авторы считают, что деление бронхов не носит столь регулярного характера и достигает 25 порядков [Horsfield К., Gumming G., 1968J. Диаметр конечных бронхиол составляет 0,3—0,5 мм [Привес М.Г. и др., 1985]. В конечных бронхиолах нет хрящей и желез, но их стенка выстлана мерцательным эпителием. Конечные бронхиолы, раздваиваясь, образуют несколько порядков дыхательных бронхиол, являющихся частью дыхательного аппарата легких.
Дыхательные бронхиолы имеют такой же диаметр, как и конечные, но отличаются тем, что не имеют мерцательного эпителия и на их стенках появляются альвеолы. Длина дыхательной бронхиолы колеблется от 1 до 0,5 мм. Большинство дыхательных бронхиол разветвляется на альвеолярные ходы, в которых вся стенка занята альвеолами. Альвеолярные ходы заканчиваются альвеолярными мешочками. Последние почти не отличаются по структуре от альвеолярных ходов, за исключением того, что завершаются конечными альвеолами и поэтому далее не разветвляются. Диаметр альвеолярных ходов и мешочков 150—400 мкм у детей и 200—600 мкм у взрослых. Длина альвеолярных ходов и мешочков приблизительно 0,7—1 мм. Поскольку практически невозможно разграничить дыхательные бронхиолы и альвеолярные ходы 2—3-го порядка, все бронхиолы и альвеолярные ходы этих трех порядков названы дыхательными воздухоносными путями [МКРЗ, 1977].
Вне легких стенка бронхов состоит из хрящевых полуколец. В сегмен-тарных бронхах, бронхах 4-го и последующих порядков хрящи не имеют формы полуколец и распадаются на отдельные пластинки. Мышечные волокна расположены по отношению к хрящам циркулярно. У мест деления бронхов мышечные волокна могут сузить или полностью закрыть вход в тот или иной бронх [Синельников Р.Д., 1996; Привес М.Г. и др., 1985].
Альвеолы представляют собой тонкостенные пузырьки — внешние карманы альвеолярных ходов, альвеолярных мешочков и дыхательных бронхиол. Стенки альвеол окутаны густой сетью капилляров, обеспечивающих газообмен. Диаметр альвеолы у взрослых равен 200—300 мкм, у новорожденных — 150 мкм. Дыхательные бронхиолы, альвеолярные ходы и альвеолярные мешочки с альвеолами, происходящие от одной конечной бронхиолы, образуют анатомо-функциональную единицу легкого, называемую первичной легочной долькой.
Легкие (pulmones) — орган, окруженный плевральными мешками, занимает большую часть грудной полости. Каждое легкое (правое и левое) имеет форму усеченного конуса. Верхушка его (apex pulmonis) выступает на 3—4 см выше I ребра или на 2—3 см выше ключицы спереди, сзади доходит до уровня Суп. Основание легкого (basis pulmonis) находится на диафрагме. Правое легкое несколько больше, короче и шире левого. Правый купол диафрагмы стоит выше левого. Легкие состоят из долей: правое — из трех, левое — из двух. Согласно Международной анатомической номенклатуре, в правом и левом легких различают по 10 сегментов. Полное рас-правление легких у новорожденных происходит в течение нескольких дней или недель. Анатомический объем легких — это общий объем легких, включая воздух, ткани и кровь. Он делится на две части — паренхиматозную и непаренхиматозную.
E.R. Weibel (1963) предложил называть паренхимой легкого «дыхательную часть, содержащую альвеолы, альвеолярные капилляры, альвеолярные ходы, мешочки и нежную ткань, принимающую участие в формировании межальвеолярных перегородок». Непаренхиматозная часть состоит из проводящих воздушных путей, проводящих кровеносных сосудов, междолевых перегородок, перибронхиальных и периваскулярных пространств и плевры. По данным МКРЗ, паренхимой называют легочную ткань с кровью легочных капилляров, бронхиальным деревом и связанными с ним лимфатическими узлами.
По выполняемым функциям легкие можно разделить на две основные части — проводящую (т.е. бронхиальное дерево), обеспечивающую подачу воздуха в альвеолы и выведение его наружу, и дыхательную (дыхательные бронхиолы, альвеолы, альвеолярные ходы и альвеолярные мешочки), где происходит газообмен между воздухом и кровью [МКРЗ, 1977]. Общее количество ацинусов легочных мешочков достигает 30 000, а альвеол — сотни миллионов. Дыхательная альвеолярная поверхность легких взрослого человека составляет приблизительно 90 м2, уменьшается при выдохе и увеличивается при вдохе и дыхании с положительным давлением в конце выдоха (ПДКВ). Альвеолокапиллярная мембрана состоит из нескольких слоев:
альвеолярных клеток, базальной мембраны, капиллярной базальной мембраны и эндотелиальных клеток капилляра. Ее толщина равна примерно 0,36—2,5 мкм.
Пространство между плевральными мешками называется средостением. Оно делится условной плоскостью на переднее и заднее средостение. В переднем средостении находятся вилочковая железа, сердце с околосердечной сумкой, крупные сосуды сердца, диафрагмальные нервы и сосуды. „В заднем средостении располагаются трахея, пищевод, аорта, непарная и полунепарная вены, блуждающие нервы, симпатические чревные нервы и грудной лимфатический проток [Синельников Р.Д., 1996].
Сосуды и сердце. Обязательным условием современного интенсивного лечения является внутривенное введение быстродействующих лекарственных веществ и инфузионных растворов. Врачи в своей практике широко используют как периферические, так и центральные вены. Наиболее распространенной методикой является пункция или катетеризация поверхностных вен верхней конечности.
Поверхностные вены развиты сильнее на тыле кисти, чем на ладонной поверхности. Наибольшее значение имеет система медиальной и латеральной подкожных вен руки. Обе вены начинаются от венозных сплетений кисти и сообщаются между собой. Медиальная подкожная вена проходит по внутренней поверхности верхней конечности, а латеральная — по наружной. Могут наблюдаться различные варианты их анатомического расположения (рис. 31.7).
Медиальная подкожная вена руки (v. basilica) является непосредственным продолжением четвертой тыльной пястной вены (рис.
31.8). Начавшись на тыле кисти, она направляется вверх по тыльной поверхности предплечья, затем постепенно переходит на его ладонную поверхность, по медиальному краю которого достигает локтевого сгиба. Нередко на предплечье медиальная подкожная вена представлена в виде двух ветвей. В локтевом сгибе вена принимает промежуточную вену локтя. Увеличившись в калибре, медиальная подкожная вена проходит вдоль медиального края двуглавой мышцы плеча примерно до середины верхней части плеча, где проникает под фасцию плеча. Далее вена продолжается вдоль медиального края плечевой артерии и, достигнув подмышечной области, становится подмышечной веной. В отличие от латеральной подкожной вены руки медиальная не имеет резких изгибов клапанов и поэтому может быть использована для установки центрального венозного катетера [Роузен М. и др., 1986].
Латеральная подкожная вена руки (v. cephalica) является непосредственным продолжением первой тыльной пястной вены (рис.
31.9), которая, перейдя на предплечье, становится латеральной подкожной веной руки. Направляясь вверх, она огибает лучезапястный сустав и следует сначала по латеральной части предплечья. На границе нижней и средней трети предплечья она переходит на его переднюю (ладонную) поверх ность, достигая локтевого сгиба. Здесь эта вена соединяется с медиальной подкожной веной руки через промежуточную вену локтя, затем переходит на плечо и вдоль латеральной поверхности двуглавой мышцы плеча направляется вверх к нижней границе большой грудной мышцы. Здесь она круто поворачивает вглубь, прободает ключично-грудинную фасцию, проходит снизу от ключицы и впадает в подмышечную вену, образуя в этом месте почти прямой угол, что является препятствием к введению центрального венозного катетера. Возможны анатомические варианты: латеральная подкожная вена руки может впадать не в подмышечную, а в наружную яремную вену или делиться на вены меньшего диаметра; одна из вен может впадать в наружную яремную, а другая в подмышечную вену. Около места впадения, как правило, имеются клапаны, затрудняющие проведение катетера.
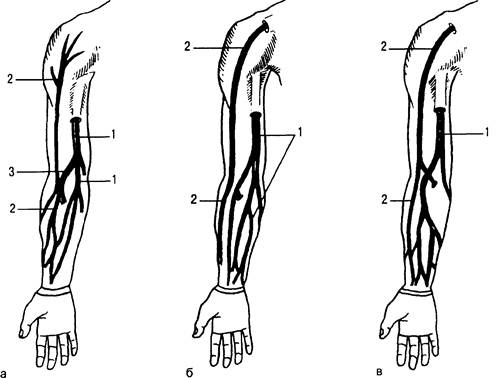
Рис. 31.7. Варианты расположения подкожных вен верхней конечности (а, б, в).
1 — медиальная подкожная вена руки; 2 — латеральная подкожная вена руки; 3 — промежуточная вена локтя.
Промежуточная вена локтя (v. intermedia cubiti) начинается от латеральной подкожной вены руки в верхней трети предплечья, направляется снизу вверх и медиально, косо пересекает локтевую ямку и над локтевым сгибом впадает в медиальную подкожную вену руки. Иногда промежуточная вена локтя имеет не один, а два или три ствола. В нее впадают подкожные вены передней поверхности предплечья, иногда непостоянно встречающаяся срединная вена предплечья (рис. 31.10).
|
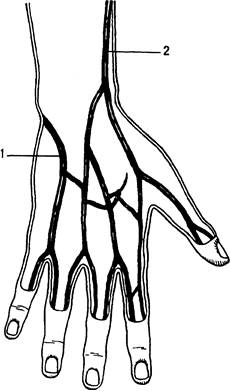
Рис. 31.8. Начало подкожных вен верхней конечности.
1 — медиальная подкожная вена руки; 2 — латеральная подкожная вена руки.
Подмышечная вена (v. axillaris) располагается в подмышечной области кпереди от одноименной артерии. От нижнего края малой грудной мышцы она поднимается вверх до верхней части подмышечной области и на уровне нижней границы I ребра переходит в подключичную вену. В этой же области в нее впадает латеральная подкожная вена. Подмышечная вена является главным коллектором венозной крови от глубоких и поверхностных вен руки. Для пункции подмышечной вены наиболее удобна ее дистальная, поверхностно расположенная часть.
Подключичная вена (v. subclavia) является непосредственным продолжением подмышечной вены. Она начинается на нижней поверхности I ребра, располагается на его передней поверхности и, переходя на верхний край ребра, отклоняется кнутри, вниз и немного кпереди (рис. 31.11). Располагаясь в предлестничном пространстве (spatium antescalenum) впереди прикрепления передней лестничной мышцы к I ребру, подключичная вена входит в грудную полость, где позади грудино-ключичного сочленения соединяется с внутренней яремной веной, образуя с ней плечеголовную вену (v.brachio-cephalica). Место слияния подключичной вены с внутренней яремной носит название левого или правого венозного угла. На всем протяжении подключичная вена спереди прикрыта ключицей. В ней не бывает ни клапанов, ни склеротических изменений. Направление ее напоминает дугу, наивысшая часть которой расположена на середине ключицы, где вена поднимается до ее верхней границы.
На всем протяжении вену сопровождает подключичная артерия. Латеральная ее часть расположена кзади и кверху от вены. Артерия и вена вместе пересекают верхнюю границу I ребра. Медиальная часть артерии лежит кзади от подключичной вены и отделена от нее волокнами передней лестничной мышцы. Позади артерии располагается купол плевры, возвышающийся над грудинным концом ключицы.
Врач, осуществляющий катетеризацию подключичной вены, должен помнить об опасности ранения не только купола плевры, но и грудного протока, идущего слева над верхушкой легкого и впадающего в левый венозный угол.
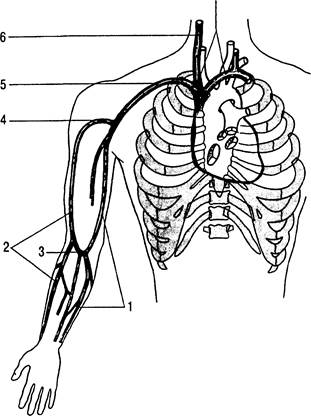
Рис. 31.9. Система поверхностных вен верхней конечности.
1 — медиальная подкожная вена руки; 2 — латеральная подкожная вена руки; 3 — промежуточная вена локтя; 4 — подмышечная вена; 5 — подключичная вена; 6 — внутренняя яремная вена;
7 — плечеголовная вена.

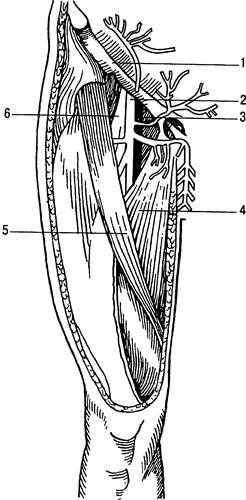
Рис. 31.10. Начало латеральной подкожной вены руки. 1 — дорсальная пястная вена; 2 — латеральная подкожная вена.
Сзади подключичной вены расположен диафрагмальный нерв, пересекающий вену в вертикальном направлении.
Подключичная вена имеет большой диаметр (15—25 мм у взрослых) и легко пунктируется из надключичного или подключичного доступа. 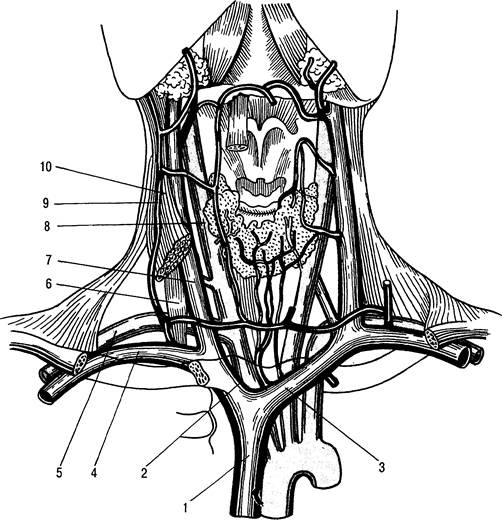
Рис. 31.11. Топография магистральных кровеносных сосудов подключичной области и шеи.
1 — верхняя полая вена; 2 — правая плечеголовная вена; 3 — левая плечеголовная вена; 4 — подключичная вена; 5 — подключичная артерия; 6 — передняя лестничная мышца; 7 — внутренняя яремная вена; 8 — общая сонная артерия; 9 — наружная яремная вена; 10 — грудино-ключично-сосцевидная мышца.
Большинство врачей отдают предпочтение катетеризации подключичной вены из подключичного доступа. При подключичном доступе лучше используются анатомические ориентиры, поэтому он зарекомендовал себя как наиболее безопасный. Поскольку эта вена не спадается при пункции и во время вдоха в ней создается отрицательное давление, обязательным условием является профилактика воздушной эмболии.
Внутренняя яремная вена (v. jugularis interna) — крупная вена, которая, как и подключичная, может быть использована для введения короткого или центрального венозного катетера. Ветви ее делятся на внутричерепные и внечерепные. Начавшись в яремном отверстии черепа, в котором она имеет расширение, внутренняя яремная вена спускается вниз и позади грудино-ключичного сочленения сливается с подключичной веной, образуя плечеголовную вену. У места расположения клапана, на 1 см выше ключицы, эта вена, как и в начальном отделе, образует расширение. На шее внутренняя яремная вена располагается вместе с сонной артерией и блуждающим нервом в одном соединительнотканном влагалище, вначале позади, а затем латерально и несколько кпереди от внутренней сонной артерии. Далее вниз вена идет латерально от общей сонной артерии. Блуждающий нерв находится между ними и кзади. Весь сосудисто-нервный пучок располагается на глубоких мышцах шеи. На своем пути в области шеи внутренняя яремная вена прикрыта грудино-ключично-сосцевидной мышцей. Нижняя часть вены расположена между ножками грудинной и ключичной головок этой мышцы и прижата фасцией к задней поверхности мышцы. Позади вены у основания шеи находятся подключичная артерия с ее ветвями, диафрагмальный и блуждающий нервы, купол плевры. В левый венозный угол впадает грудной, а в правый — лимфатический (правый грудной) проток. Вена обладает способностью к значительному изменению своего внутреннего объема в зависимости от притока крови. Обе плечеголовные вены образуют верхнюю полую вену.
Катетеризация внутренней яремной вены находит все большее распространение. Ее можно применять после неудачной попытки катетеризации подключичной вены. Частота и тяжесть осложнений при этом способе меньше, чем при подключичном доступе.
Анатомические ориентиры не всегда различимы. У тучных больных с короткой шеей может быть не видна грудино-ключично-сосцевидная мышца. В этом случае рекомендуется пальпация других, более различимых образований — щитовидного хряща, сонной артерии [Роузен М. и др., 1986].
Наружная яремная вена (v. jugularis externa) имеет значительно меньший диаметр, чем внутренняя, и ее канюляция производится относительно редко. Вена может быть использована для введения катетера как у взрослых, так и детей, поскольку ввиду ее поверхностного расположения риск травматических осложнений меньше, чем при пункции глубоких вен шеи.
Начавшись позади ушной раковины, из области заднечелюстной ямки, наружная яремная вена спускается, покрытая подкожной мышцей шеи (т. platysma), пересекая наискось снаружи грудино-ключично-сосцевидную мышцу. Достигнув ее заднего края, эта вена в подключичной области впадает в подключичную вену, нередко общим стволом с передней яремной веной. Имеет непостоянную величину и клапаны перед ее слиянием с подключичной веной.
Бедренная вена (v. femoralis) — основная вена, через которую осуществляется отток из глубоких и поверхностных вен нижней конечности (рис. 31.12). В бедренном треугольнике бедренная вена расположена ме-диальнее бедренной артерии и в таком положении проходит под паховой связкой, где переходит в подвздошную вену. Бедренный канал расположен медиальное вены. Большая подкожная вена ноги (v. saphena magna) впадает в бедренную вену спереди, ниже паховой связки. Латеральное бедренной артерии в бедренном треугольнике расположен бедренный нерв. Бедренная вена прикрыта поверхностной и глубокой фасцией бедра. В этих слоях расположены поверхностные ветви бедренной артерии и верхняя часть большой подкожной вены ноги, лимфатические узлы и различные поверхностные нервы.
Катетеризация и даже пункция бедренной вены нередко сопровождаются тяжелыми осложнениями — тромбозом бедренной и подвздошной вен, тромбофлебитом, эмболией легочной артерии.
Количество осложнений, связанных с пункцией и катетеризацией бедренной артерии, также велико. К факторам риска относят общие заболевания (гипертоническая болезнь, атеросклероз), локальные невыявленные заболевания (аневризма, атеросклеротические бляшки) и применение антикоагулянтов. Бедренную артерию следует пунктировать только в крайних случаях.
|
Рис. 31.12. Топографическое соотношение сосудов и нервов в бедренном треугольнике.
1 — пахов;)я связка; 2 — бедренная артерия;
3 — бедренная пена; 4 — тонкая мышца; 5 — портняжная мышца; 6 — бедренный нерв.
Наиболее безопасна пункция лучевой артерии (рис. 31.13).
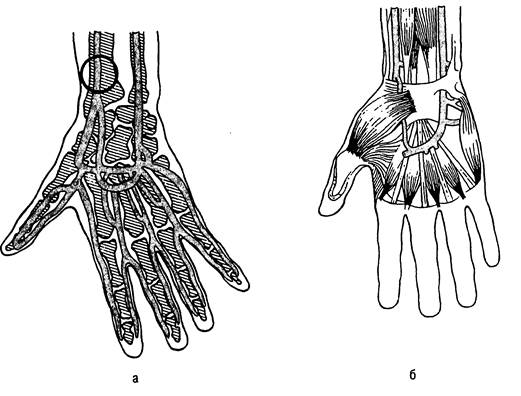
Рис. 31.13. Артерии предплечья и кисти.
а — ладонная поверхность; б — тыльная поверхность. Кружком обозначено место пункции лучевой артерии.
Сердце (cor) — мышечный полый орган, имеющий форму усеченного конуса. Сос
Дата добавления: 2016-06-22; просмотров: 2579;











