ХИРУРГИЧЕСКИЕ ДОСТУПЫ К ПЕЧЕНИ, ЖЕЛЧНОМУ ПУЗЫРЮ И ЖЕЛЧНЫМ ПРОТОКАМ
Для обнажения печени, желчного пузыря и желчных протоков предложено свыше 30 хирургических доступов. Эти доступы можно разделить на три группы: передние, задние и верхние.
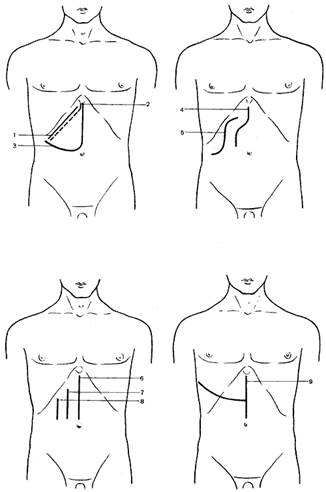 Передние доступы наиболее многочисленны; их можно подразделить на косые, вертикальные и угловые (рис. 3).
Передние доступы наиболее многочисленны; их можно подразделить на косые, вертикальные и угловые (рис. 3).
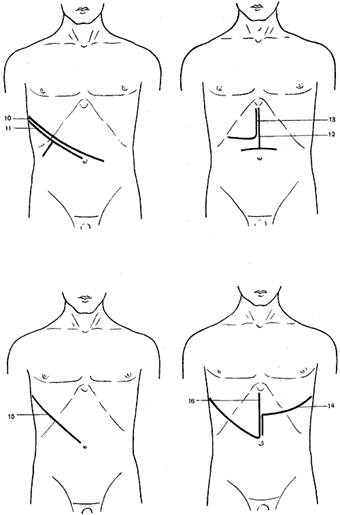
Рис. 3. Схема разрезов, применяемых при операциях на печени, желчном пузыре и желчных путях.
1 — косой разрез (Кохер); 2 — косой разрез (С. П. Федоров); 3 — углообразный разрез (Рио-Бранко); 4 — волнообразный разрез (Кер); 5 — волнообразный разрез (Бивен); 6 — верхний срединный разрез; 7 — трансректальный разрез; 8 — параректальный разрез; 9 — торакоабдоминальный разрез (Райфершайд); 10 — торакоабдоминальный разрез (Ф. Г. Углов); 11 — торакоабдоминальный разрез (Кунео); 12 — лоскутный разрез (Бруншвиг); 13 — углообразный разрез (Черни); 14 — торакоабдоминальный разрез (Райфершайд); 15 — торакоабдоминальный разрез (Киршнер); 16,17 — торакоабдоминальный разрез (Райфершайд).
К косым разрезам передней брюшной стенки относятся следующие: разрезы Кохера (Kocher), С. П. Федорова, Прибрама (Pribram), Шпренгеля (Sprengel) и др. Особенно широкое распространение получили разрезы Кохера и С. П. Федорова, так как они создают наиболее прямой путь и наилучший доступ к желчному пузырю, желчным протокам и нижней поверхности печени.
Разрез Кохера начинают от срединной линии и проводят на 3—4 см ниже и параллельно реберной дуге; длина его 15—20 см.
Разрез по С. П. Федорову начинают от мечевидного отростка и проводят вначале книзу по срединной линии на протяжении 3—4 см, а затем параллельно правой реберной дуге; длина его 15—20 см.
К вертикальным разрезам передней брюшной стенки относятся: верхний срединный, параректальный и трансректальный.
Из этой подгруппы наиболее часто пользуются срединным разрезом, проведенным между мечевидным отростком и пупком. При недостаточности этого доступа его можно расширить, произведя дополнительный правый поперечный разрез.
Параректальный разрез Лоусон Тейта (Lawson Tait) и трансректальный разрез О. Э. Гаген-Торна применяют редко, хотя некоторые клиники отдают им предпочтение (В. А. Жмур).
Угловые и волнообразные разрезы — Кера (Kehr), Бивена (Bevan), Рио-Бранко (Rio-Branсо), Черни (Czerny), В. Р. Брайцева, Мейо-Робсона (Mayo-Robson), A. M. Калиновского и др. — дают свободный доступ к желчным протокам и печени и находят широкое применение.
Из этой подгруппы разрезов чаще других применяют разрез Рио-Бранко, который проводят по срединной линии от мечевидного отростка вниз и, не доходя на два поперечных пальца до пупка, поворачивают вправо и вверх к концу X ребра.
Широкое обнажение печени обеспечивают торакоабдоминальные доступы Ф. Г. Углова, Киршнера (Kirschner), Бруншвига (Brunschwig), Райфершайда (Reiferscheid) и др.
Задние (поясничные) доступы А. Т. Богаевского, Н. П. Тринклера применяются главным образом при повреждениях, кистах или абсцессах задней поверхности печени.
Верхние доступы: внеплевральный А. В. Мельникова и чресплевральный Фолькмана-Израэля (Folcman, Israel) применяют для обнажения верхнезаднего отдела диафрагмальной поверхности печени (рис. 4, 5). Этими доступами пользуются при операциях по поводу абсцессов, кист и повреждений печени.
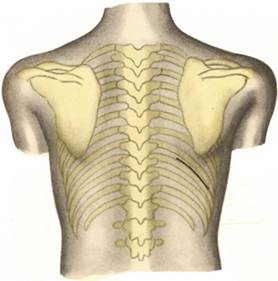
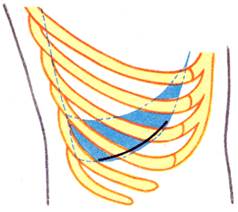
Рис. 4. Чресплевральный доступ к печени (Фолькман — Израэль).
Рис. 5. Внеплевральный доступ к печени (А. В. Мельников).
РЕЗЕКЦИЯ ПЕЧЕНИ
· Клиновидная резекция печени
· Резекция левой доли печени
- Способ П. Г. Корнева и В. А. Шаака
- Способ А. Н. Великорецкого и Г. Н. Касаикиной
Резекция печени показана при первичном раке, прорастании рака желудка в печень, краевом расположении эхинококкового пузыря и обширных ранениях.
Дата добавления: 2021-03-18; просмотров: 693;











