Камни предстательной железы
Это редкое заболевание, при котором конкременты образуются в выводных протоках и ацинусах предстательной железы.
Этиология и патогенез. Причины образования камней связаны с длительным воспалительным процессом в предстательной железе и снижением концентрации цинка, который удерживает соли кальция в связанном состоянии. Одна из причин - рефлюкс мочи из уретры при наличии препятствия к мочеиспусканию. В подавляющем большинстве случаев камни предстательной железы можно рассматривать как осложнение хронического простатита.
Патологическая анатомия. Ядро камней состоит из амилоидных телец и слущенного эпителия, на которые наслаиваются фосфаты и соли кальция. Камни желтоватого цвета, различные по величине, могут быть одиночными и множественными. Обтурация камнями выводных протоков ацинусов простаты вызывает застой секрета предстательной железы и воспаление. Длительный воспалительный процесс может привести к образованию абсцессов, а при затруднении оттока из семенных пузырьков развивается везикулит. Предстательная железа постепенно атрофируется.
Симптоматика и клиническое течение. Больные жалуются на постоянные тупые боли в промежности, крестце, учащенное, болезненное, затрудненное мочеиспускание. Возможна терминальная гематурия, гемоспермия. При присоединении воспаления отмечается усиление болей во время полового акта. Половое влечение и потенция снижаются.
Диагностика камней предстательной железы основывается на пальцевом ректальном исследовании, при котором в плотной, болезненной, иногда дряблой предстательной железе ощущается крепитация.
На обзорной рентгенограмме определяются тени камней, обычно мелких и множественных, в проекции симфиза ниже контура мочевого пузыря (рис. 9.6). На цистограмме тени камней также отчетливо видны ниже контура мочевого пузыря. Диагноз подтверждается и при УЗИ.
Дифференциальная диагностика. Изменения в предстательной железе (увеличение, уплотнение, бугристость) могут напоминать подобные при туберкулезе и
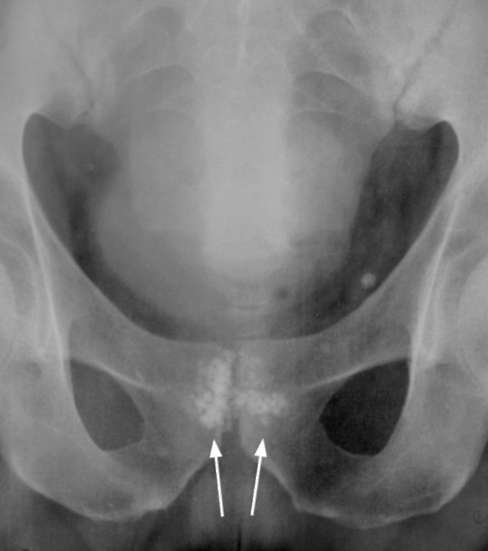
Рис. 9.6.Обзорная рентгенограмма таза. Камни предстательной железы (стрелки)
раке простаты. Для туберкулеза характерно наличие специфического воспалительного процесса и в других органах, а для рака - повышение уровня простатического специфического антигена, общие симптомы злокачественного образования.
Лечение. Больные со случайно выявленными и неосложненными камнями предстательной железы в специальном лечении не нуждаются. Камни простаты в сочетании с хроническим простатитом требуют консервативного противовоспалительного лечения, исключается массаж органа. При абсцедировании проводится оперативное лечение, направленное на ликвидацию гнойного очага и камней (аденомэктомия, простатэк-томия, ТУР предстательной железы).
Прогноз благоприятный при проведении адекватного лечения.
ВЕЗИКУЛИТ
Везикулит (сперматоцистит) - воспаление семенных пузырьков.
Этиология и патогенез. Как самостоятельное заболевание везикулит встречается достаточно редко и может быть вызван как неспецифической, так и специфической микрофлорой. Путь проникновения инфекции в подавляющем числе случаев - каналикулярный, реже гематогенный.
Классификация. Различают острый и хронический везикулит.
Везикулит может быть первичным или вторичным, являясь осложнением уретрита, простатита, эпидидимита.
Симптоматика и клиническое течение. Острый везикулит сопровождается повышением температуры тела до 38-39 °С, недомоганием, ознобами, болями в прямой кишке, промежности, которые усиливаются при дефекации. Характерными симптомами являются боли при эякуляции и появление крови в эякуляте (гемоспермия).
Хронический везикулит чаще всего возникает вследствие недолеченного острого воспалительного процесса в семенных пузырьках. Больные предъявляют жалобы на боли в промежности, болезненные эрекции, гемо- и пио-спермию.
Диагностика. В случае острого везикулита при пальцевом ректальном исследовании пальпируются увеличенные, резко болезненные семенные пузырьки. После пальпации в выделениях из уретры (или в моче) обнаруживается большое количество лейкоцитов и эритроцитов. В трехстаканной пробе пиурия выявляется преимущественно в третьей порции.
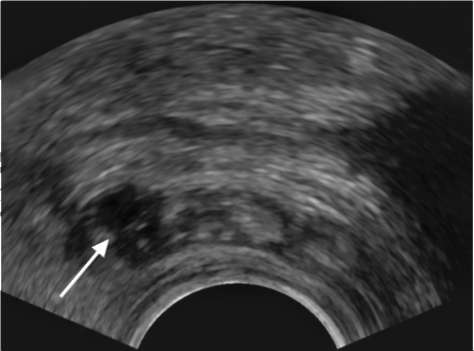
Рис. 9.7.Трансректальная сонограмма. Везикулит (стрелка)
При ультразвуковом обследовании семенные пузырьки легко определяются как гипоэхогенные образования.
В случае хронического везикулита при пальцевом ректальном исследовании над предстательной железой обнаруживаются плотные и болезненные семенные пузырьки. Важное значение для диагностики имеет обнаружение в семенной жидкости большого количества лейкоцитов и эритроцитов, мертвых сперматозоидов после массажа семенных пузырьков. Помогает уточнить диагноз УЗИ (рис. 9.7).
Дифференциальная диагностика острого везикулита в первую очередь проводится с острым простатитом, абсцессом предстательной железы и парапро-ктитом; хронического - с хроническим простатитом и туберкулезом простаты. Помогают установить правильный диагноз пальцевое ректальное исследование, сонография предстательной железы и компьютерная томография.
Лечение. Проводится антибактериальная терапия препаратами широкого спектра действия. Наиболее эффективны фторхинолоны (ципрофлоксацин, офлоксацин, левофлоксацин), защищенные пенициллины (амоксиклав) и це-фалоспорины 2-3-го поколения (цефуроксим, цефтриаксон, цефотаксим). Анальгетики и спазмолитики чаще применяют в виде суппозиториев. Для предотвращения запоров необходимо использовать слабительные средства. Хорошо зарекомендовали себя горячие микроклизмы (с 10-15 % раствором димек-сида, отварами ромашки, шалфея).
Если острый везикулит осложняется эмпиемой семенных пузырьков, то показано экстренное оперативное вмешательство - пункция и дренирование гнойника под ультразвуковым контролем.
При хроническом везикулите лечение заключается в антибактериальной терапии, проведении массажа семенных пузырьков, использовании грязевых аппликаций на промежность и грязевых ректальных тампонов, горячих микроклизм с противовоспалительными препаратами.
Прогноз при своевременном обращении и адекватной терапии благоприятный.
ЭПИДИДИМИТ
Эпидидимит - воспаление придатка яичка.
Этиология и патогенез. Эпидидимит развивается преимущественно вследствие проникновения инфекции в придаток или гематогенным путем из очагов гнойной инфекции (ангина, фурункул, гидраденит, пневмония и др.), или каналикулярно, по семявыносящему протоку, при наличии воспалительного процесса в уретре или предстательной железе. Возможно развитие эпидиди-
мита после инструментальных (катетеризация мочевого пузыря, бужирование уретры) и эндоскопических (уретроцистоскопия) вмешательств.
Гораздо реже причиной эпидидимита могут быть аномалии развития нижних мочевых путей (дивертикулы, клапаны задней уретры) и травмы органов мошонки.
Асептическое воспаление придатка яичка может развиться в результате избирательного накопления в нем амиодарона - препарата, используемого в кардиологической практике.
Патологическая анатомия. Придаток яичка уплотнен, резко увеличен за счет воспалительной инфильтрации и отека вследствие сдавливания кровеносных и лимфатических сосудов. Канальцы придатка расширены и заполнены слизис-то-гнойным содержимым. Семявыносящий проток утолщен, инфильтрирован, просвет его сужен. В воспалительный процесс вовлекаются и оболочки семенного канатика (диферентит и фуникулит). Часто эпидидимит сочетается с воспалением яичка - орхитом. В таких случаях говорят об эпидидимоорхите.
Классификация эпидидимитов и орхитов следующая.
По этиологии:
■ инфекционный:
специфический (туберкулезный, гонорейный, трихомонадный); неспецифический (бактериальный, вирусный, вызванный микоплазма-ми и хламидиями);
■ некротически-инфекционный (при перекруте и некротизации гидатид или яичка );
■ гранулематозный (вызванный семенной гранулемой);
■ посттравматический. По течению заболевания:
■ острый (серозный и гнойный);
■ хронический.
Симптоматика и клиническое течение. Острый эпидидимит начинается с быстро нарастающего увеличения придатка яичка, резких болей в нем, повышения температуры тела до 40 °С с ознобами. Воспаление и отек распространяются на оболочки яичка и мошонку, в результате чего кожа ее растягивается, теряет складчатость, становится гиперемированной. При вовлечении в патологический процесс яичка (эпидидимоорхит) граница между ними перестает определяться. Обычно развивается реактивное гидроцеле. Боли иррадиируют в паховую область, резко усиливаются при движении, в связи с чем больные вынуждены находиться в постели. Вследствие несвоевременно начатой или неадекватной терапии острого эпидидимита заболевание может абсцедировать или перейти в хроническую форму.
Хронический эпидидимит характеризуется латентным течением. Болевые ощущения незначительны. Наличие узла или ограниченного уплотнения в головке придатка указывает на его гематогенное происхождение. При процессе в хвосте придатка следует искать связь с заболеванием уретры или инструментальным исследованием.
Диагностика в большинстве случаев не вызывает затруднений. Диагноз устанавливается на основании данных осмотра и пальпации органов мошонки.
Определяется увеличенная и отечная соответствующая половина мошонки, кожа ее гиперемирована, складчатость сглажена. Придаток значительно увеличен, уплотнен, резко болезнен. При абсцедировании определяется флюктуация.
Появление симптоматической водянки подтверждают диафаноскопия и УЗИ. В анализах крови определяются лейкоцитоз со сдвигом формулы влево, повышение СОЭ.
Уточнить диагноз позволяет трехстаканная проба мочи и ее бактериоскопи-ческое и бактериологическое исследование.
Дифференциальная диагностика. Неспецифический эпидидимит по своей клинической картине иногда трудно отличить от туберкулеза придатка яичка. Решающее значение имеет тщательный сбор эпидемиологического анамнеза, выявление микобактерий туберкулеза в пунктате придатка, наличие двустороннего поражения с образованием гнойных свищей мошонки.
Острый эпидидимит следует отличать от перекрута гидатид или яичка, требующих экстренного хирургического лечения, и новообразований яичка. Перекрут яичка характеризуется внезапным появлением сильных болей в соответствующей половине мошонки, отсутствием температурной реакции, гиперемии кожи мошонки и значительного увеличения придатка яичка. Новообразования яичка нередко развиваются в молодом возрасте. Яичко значительно увеличено в размерах, отсутствуют признаки воспалительного процесса. Уточнить диагноз помогают УЗИ органов мошонки и определение онкомаркеров в сыворотке крови.
Лечение. Больному с острым эпидидимитом показан постельный режим. Для обеспечения покоя воспаленного органа применяют суспензорий (тугие плавки), в первые 2-3 суток - местно холод.
Назначают антибиотики широкого спектра действия (доксициклин - 200 мг/сут; ципрофлоксацин - 500 мг/сут; офлоксацин - 400 мг/сут; цефтриак-сон - 500 мг/сут). Местно применяют компрессы с 10-15% раствором димек-сида, электрофорез с йодистым калием, новокаином. Хорошо зарекомендовала себя магнитно-лазерная терапия.
После стихания воспалительного процесса назначают тепло на мошонку, диатермию, УВЧ.
При возникновении абсцесса придатка яичка показано оперативное лечение - вскрытие и дренирование абсцесса, при массивном поражении органа выполняют эпидидимэктомию.
Прогноз при неспецифическом эпидидимите благоприятный при адекватном и своевременном лечении. В случае двустороннего хронического воспаления заболевание может осложниться экскреторным бесплодием.
ОРХИТ
Орхит - воспаление яичка.
Этиология и патогенез. Причины и течение заболевания такие же, как при остром эпидидимите. Из-за тесной взаимосвязи и взаимного расположения яичка и его придатка в патологический процесс нередко вовлекаются оба органа - развивается эпидидимоорхит.
Этиология неспецифического эпидидимита может быть вирусной. Вирусные инфекции чаще поражают яичко, а не его придаток. Прежде всего это имеет место при эпидемическом паротите, приводящем к тяжелому поражению паренхимы яичка с развитием бесплодия.
Патологическая анатомия. Анатомические изменения определяются степенью деградации канальцевой системы яичка. Снижается тургор, и нарастает гипотрофия паренхимы (вплоть до атрофии клеток Сертоли). В основе механизма развития патологического процесса лежит первичное повреждающее воздействие на ткань, приводящее к отеку, гибели тканей, нарушению проницаемости гемотестикулярного барьера. В связи с началом выработки аутоантител со временем может произойти нарушение процесса сперматогенеза и в здоровом яичке. Даже после ликвидации воспалительного процесса выработка аутоантител организмом продолжается.
Симптоматика и клиническое течение. Заболевание начинается остро. Больные жалуются на внезапно возникающие боли в яичке, озноб, повышение температуры тела до 39-40 °С, увеличение яичка. Боли иррадиируют в паховую область, резко усиливаются при движении. Состояние больного ухудшается за счет интоксикации, температура тела остается высокой, появляются отечность и гиперемия кожи мошонки, исчезает ее сглаженность. При эпидемическом паротите орхит развивается на 3-10-й день заболевания или в первую неделю выздоровления. В 30 % случаев поражение носит двусторонний характер.
При вовлечении в патологический процесс придатка яичка (эпидидимоор-хит) граница между придатком и яичком перестает определяться. Развивается реактивная водянка оболочек яичка.
Диагностика. Данные анамнеза, подтверждающие травму или первичные заболевания, и клиническая картина способствуют правильной постановке диагноза. При изолированном поражении яичка придаток его не увеличен, семенной канатик утолщен, семявыносящий проток пальпируется отчетливо, без инфильтративных изменений.
УЗИ органов мошонки позволяет определить наличие реактивного гидроцеле, отечность паренхимы яичка, а при абсцедировании - гипоэхогенные участки.
Дифференциальная диагностика. Неспецифический орхит следует дифференцировать с перекрутом, туберкулезом, опухолями яичка и ущемленной па-хово-мошоночной грыжей. Основными методами дифференциальной диагностики, как и при эпидидимите, являются специфические туберкулезные пробы, определение онкомаркеров и УЗИ органов мошонки.
Лечение. Консервативная терапия такая же, как при остром эпидидимите. При возникновении абсцесса яичка показано оперативное лечение - вскрытие гнойника и дренирование мошонки. При гнойном орхите, особенно у пожилых людей после операции на предстательной железе, целесообразно выполнить орхэктомию. При орхите паротидного генеза к общей противовоспалительной терапии добавляют глюкокортикостероиды (преднизолон - 20 мг/сут) и ацетилсалициловую кислоту (1,5 г/сут).
Прогноз при неспецифическом орхите благоприятный. Двусторонний орхит, особенно как осложнение инфекционного паротита у детей, может привести к бесплодию.
БАЛАНОПОСТИТ
Баланит - это воспаление головки полового члена. Постит - воспаление крайней плоти. Баланит и постит, как правило, встречаются одновременно, поэтому практически всегда это единая форма заболевания - баланопостит.
Этиология и патогенез. Причинами баланопостита могут быть инфекционные и неинфекционные агенты. В первом случае вызывать баланопостит может неспецифическая (бактерии, вирусы, грибы) и специфическая (микобактерии туберкулеза, хламидии, микоплазмы, трихомонады) микрофлора. Вторую группу составляют неинфекционные баланопоститы: ксеротический облитерирующий баланопостит, плазменно-клеточный баланит Зоона, псориаз, аллергический контактный дерматит, химический баланопостит или баланопостит в результате введения различных маслянистых веществ под кожу крайней плоти.
Развитию заболевания способствуют местные факторы, прежде всего врожденный или приобретенный фимоз. В таких случаях невозможность обнажения головки приводит к застою содержимого препуциального мешка с разложением в нем сальной смазки и мочи.
Классификация. В зависимости от клинического течения баланопостит подразделяют на острый и хронический.
Факторы, способствующие развитию заболевания:
■ несоблюдение гигиенических мероприятий в отношении головки полового члена и крайней плоти;
■ фимоз;
■ хронический уретрит;
■ заболевания головки полового члена (остроконечные кондиломы, мягкий и твердый шанкр, опухоли);
■ сахарный диабет и другие иммуносупрессивные заболевания, особенно у пожилых мужчин;
■ травматизация головки полового члена и крайней плоти (при половом акте, нижним бельем, инородными телами).
Симптоматика и клиническое течение. Больного беспокоят зуд и боли в головке полового члена, рези при мочеиспускании. При осмотре крайняя плоть отечна, гиперемирована, отмечаются гнойные выделения из препуциального мешка. Степень выраженности воспалительного процесса может варьировать от минимальной (незначительная гиперемия и/или точечные участи покраснения на головке) до развития тяжелого гнойного баланопостита с эрозировани-ем и разрушением кожных покровов.
Если лечение не проводится, то заболевание осложняется лимфангитом, проявляющимся красными полосами на тыльной стороне полового члена. При прогрессировании процесса гиперемия становится сплошной, нарастает отек органа. Появляется паховый лимфаденит, возможна гангрена полового члена с выраженной интоксикацией, лихорадкой и развитием уросепсиса.
Диагностика. Жалобы и характерная клиническая картина позволяют в большинстве случаев сразу установить диагноз. Для идентификации возбудителя используют бактериоскопическое и бактериологическое исследование, а также ПЦР-диагностику.
Дифференциальная диагностика. Проводится с первичными заболеваниями головки полового члена, вызвавшими баланопостит, прежде всего с сифилисом, остроконечными кондиломами и новообразованиями. С этой целью следует устранить наличие кругового сужения крайней плоти, санировать и осмотреть препуциальный мешок, головку полового члена.
Лечение должно быть направлено на устранение первичного заболевания. Прежде всего следует обеспечить свободное открытие крайней плоти и головки полового члена.Обязательно проведение гигиенических мероприятий - санации головки полового члена и внутреннего листка крайней плоти слабыми растворами перманганата калия, фурацилина, хлоргексидина и другими антисептиками. Регулярно должна проводиться смена нижнего белья. Оперативное лечение (циркумцизия) применяется по медицинским показаниям при постоянно рецидивирующих хронических баланопоститах.
Прогноз благоприятный при своевременно начатом и адекватном лечении.
КАВЕРНИТ
Кавернит - воспаление пещеристых тел полового члена.
Этиология и патогенез. Инфицирование кавернозных тел происходит в результате гематогенного заноса вирулентной микрофлоры из существующих очагов хронической инфекции. Проникновению микроорганизмов способствует повреждение пещеристых тел в результате бытовой травмы, фаллопроте-зирования, интракавернозных введений различных веществ, в том числе лекарственных средств.
Симптоматика и клиническое течение. Заболевание начинается остро. Пациенты жалуются на боли в половом члене, которые могут сопровождаться эрекциями, повышением температуры тела. Половой член увеличивается в размерах, пальпируется плотный болезненный инфильтрат. При запоздалом лечении на месте воспалительного инфильтрата образуется абсцесс кавернозного тела, который может прорваться в просвет уретры. Вместе с гноем отторгаются некротические массы пещеристых тел. В ряде случаев развивается септическое состояние.
Диагностика и дифференциальная диагностика, как правило, затруднений не вызывают. Диагноз устанавливают на основании характерных жалоб, анамнеза и физикальных данных пациента. Дифференцировать острый кавернит следует прежде всего с приапизмом. Отличительными признаками острого кавернита являются повышение температуры тела, пальпируемый инфильтрат или участок флюктуации в кавернозной ткани полового члена и лейкоцитоз крови со сдвигом формулы влево.
Лечение. Больные с острым кавернитом должны быть экстренно госпитализированы. Назначается парентеральная антибактериальная дезинтоксика-ционная и общеукрепляющая терапия. При ее неэффективности и появлении признаков абсцедирования показано хирургическое лечение, заключающееся во вскрытии и дренировании гнойных очагов кавернозных тел. В последующем большое внимание уделяется физиотерапии с применением рассасывающих средств (йодид калия, экстракт алоэ, лидаза).
Прогноз благоприятный при своевременном консервативном лечении. При некрозе соединительнотканных перегородок кавернозных тел в результате абс-цедирования, потребовавшего хирургического лечения, прогноз в плане сохранения эректильной функции неблагоприятен.
Дата добавления: 2021-06-28; просмотров: 650;











