Лучевые признаки повреждений костей и суставов
Переломы и вывихи костей. Полное несоответствие суставных поверхностей (запустение суставной впадины) называется вывихом. Этот симптом, выявляемый при рентгенологическом исследовании, сопровождается значительным смещением центральной оси одной из костей, по отношению к другой. Вывихнутой принято считать кость, расположенную дистально (рис. 2.27).
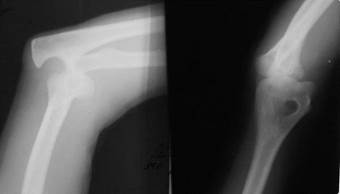
| Рис. 2.27. Рентгенограмма левого локтевого сустава в прямой и боковой проекциях. Полное несоответствие суставных поверхностей локтевого сустава за счет вывиха костей предплечья со смещением их кзади. |
В позвоночнике вывихнутым принято называть вышележащий позвонок. Описывая рентгенограммы с данной патологией скелета, необходимо детально указывать: 1) направление смещения вывихнутой кости и 2) степень выраженности его в сантиметрах или по отношению к размерам длинника и поперечника фиксированной сочленованной кости.
Неполное нарушение соотношений костей в суставе и частичное несоответствие суставных или сочленяющихся отделов костей называется подвывихом. Вывихи могут сочетаться с переломами костей (рис. 2.28 и 2.29).
Значительно чаще травматические повреждения костей сопровождаются переломами.
Анатомической основой перелома является плоскость перелома, рентгенологически отображаемая: линией просветления (рис. 2.28).
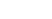    
| Рис. 2.28. Прицельные рентгенограммы голени в прямой и боковой проекциях. В области дистального метафиза и эпифиза большеберцовой кости имеется линия перелома (стрелка), расположенная под углом в вертикальном направлении, смещение отломка заднего края большеберцовой кости кзади. Несоответствие суставных поверхностей в голеностопном суставе (белая стрелка). Внутрисуставной перелом заднего края большеберцовой кости, вывих стопы кзади. |

| Рис. 2.29. Рентгенограмма плечевого сустава в прямой проекции. В области хирургической шейки плечевой кости перелом с поперечным кнаружи (на величину ширины метафиза) смещением. Проксимальный отломок смещен вниз (захождение отломков). Полное несоответствие суставных поверхностей в плечевом суставе. Перелом хирургической шейки плечевой кости. Задний вывих плеча. |
Оценивая состояние контуров и костной структуры в области предполагаемой плоскости перелома, иногда можно выявить также и линию уплотнения (рис. 2.30).
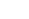  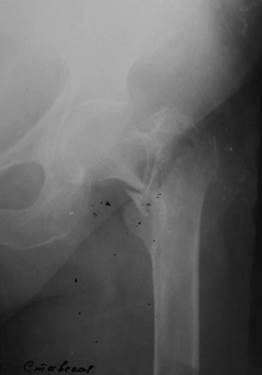
| Рис. 2.30. Рентгенограмма тазобедренного сустава в прямой проекции. Определяется линия перелома в виде уплотнения костной ткани в области шейки бедренной кости (черная стрелка) с образованием осколка (белая стрелка). Чресшеечный (базисцервикальный) вколоченный перелом бедренной кости. |
В этом случае кости несколько укорочены, контуры их незначительно деформированы. Такой вид перелома называется вколоченным, или перелом с вклинением отломков. Дистальный отломок обычно смещается по длиннику кости в проксимальном направлении. Таким образом, помимо симптома линии перелома, есть еще симптом смещения отломков. Рентгенологически смещение отломков характеризуется выявлением их размеров, формы и количества (рис. 2.28, 2.29, 2.31, 2.32, 2.33).
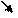 
| Рис. 2.31. Компьютерная томограмма левого тазобедренного сустава. Линия перелома в области медиального отдела шейки бедренной кости (стрелка). Смещение отломков незначительное: определяется неровность контура кости по краям линии перелома. |
Смещение отломков может быть боковое вдоль поперечника кости (рис.2.32);
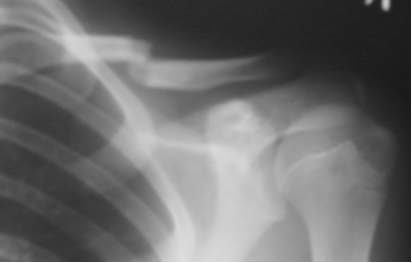
| 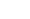 Рис. 2.32.
Рентгенограмма плечевого сустава в прямой проекции. Линия перелома и поперечное смещение отломков в области тела ключицы (стрелка). Перелом ключицы. Рис. 2.32.
Рентгенограмма плечевого сустава в прямой проекции. Линия перелома и поперечное смещение отломков в области тела ключицы (стрелка). Перелом ключицы.
|
продольное по отношению к длиннику кости в виде расхождения отломков, захождения их и вклинения (2.33); угловое и по периферии, т.е. с поворотом одного из отломков вокруг своей продольной оси.
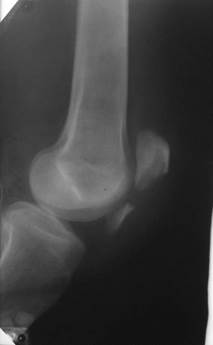
| 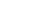 Рис. 2.33. Рентгенограмма коленного сустава в боковой проекции. Линия перелома в надколеннике и продольное расхождение отломков (стрелка). Перелом надколенника. Рис. 2.33. Рентгенограмма коленного сустава в боковой проекции. Линия перелома в надколеннике и продольное расхождение отломков (стрелка). Перелом надколенника.
|
Любое смещение отломков анализируется по направлению и степени выраженности: при боковом – по отношению к диаметру проксимального отломка, при продольном – в сантиметрах, при угловом − в градусах, при смещении отломков по периферии оценивают ротацию дистального отломка по анатомическим ориентирам, указывая направление поворота. По направлению линии перелома к оси кости различают: поперечный (рис. 2.32), продольный (рис. 2.28), спиралевидный переломы (рис. 2.34) и разнообразные их комбинации.
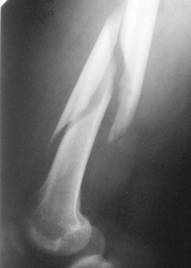
| Рис. 2.34. Прицельная рентгенограмма бедренной кости в боковой проекции. Спиральный перелом диафиза бедренной кости. |
Перелом во многих плоскостях обозначается как оскольчатый (рис. 2.35).
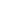 
|   Рис. 2.35. Прицельная рентгенограмма голени в прямой и боковой проекциях. Линии переломов в диафизах большеберцовой и малоберцовой костей, идущие винтообразно. Смещение костных отломков в поперечном направлении. В зоне повреждения находятся дополнительные костные фрагменты − осколки (белые стрелки). На снимке в боковой проекции − проволочная транспортная шина (черная стрелка). Оскольчатые переломы большеберцовой и малоберцовой костей. Рис. 2.35. Прицельная рентгенограмма голени в прямой и боковой проекциях. Линии переломов в диафизах большеберцовой и малоберцовой костей, идущие винтообразно. Смещение костных отломков в поперечном направлении. В зоне повреждения находятся дополнительные костные фрагменты − осколки (белые стрелки). На снимке в боковой проекции − проволочная транспортная шина (черная стрелка). Оскольчатые переломы большеберцовой и малоберцовой костей.
|
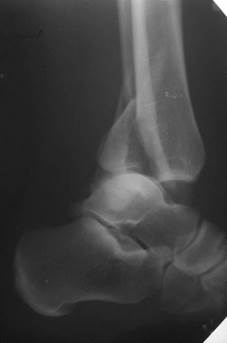
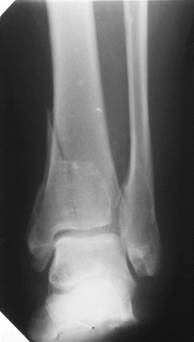
Если имеются переломы одной кости, но в разных местах, то говорят о множественном переломе. По отношению к суставу различают внутрисуставные и внесуставные переломы. Для первых типично расположение перелома за местом прикрепления капсулы сустава, т.е. около суставной поверхности кости, или проникновение в эту зону линии перелома извне (рис. 2.28 и 2.36).
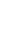 
|  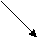 Рис. 2.36. Прицельные рентгенограммы голени в прямой и боковой проекциях. Линия перелома в области дистальной трети диафиза малоберцовой кости с образованием костного осколка (черная стрелка). Поперечно расположенная линия перелома внутренней лодыжки (белая стрелка). Подвывих стопы кнаружи (белая ромбовидная стрелка). Перелом внутренней лодыжки большеберцовой кости (внутрисуставной) и оскольчатый перелом малоберцовой кости (внесуставной) с латеральным подвывихом стопы (перелом Дюпюитрена). Рис. 2.36. Прицельные рентгенограммы голени в прямой и боковой проекциях. Линия перелома в области дистальной трети диафиза малоберцовой кости с образованием костного осколка (черная стрелка). Поперечно расположенная линия перелома внутренней лодыжки (белая стрелка). Подвывих стопы кнаружи (белая ромбовидная стрелка). Перелом внутренней лодыжки большеберцовой кости (внутрисуставной) и оскольчатый перелом малоберцовой кости (внесуставной) с латеральным подвывихом стопы (перелом Дюпюитрена).
|
Все остальные переломы будут внесуставными. Если повреждена часть кости и линия перелома не достигает противоположного контура, тогда это неполный перелом – трещина (рис. 2.37).
 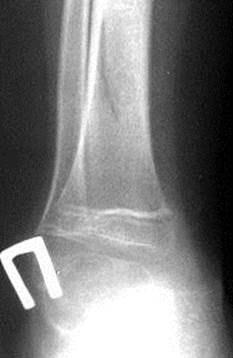 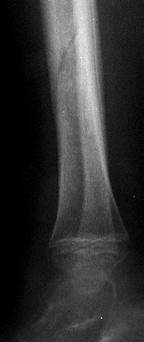
|  Рис. 2.37. Прицельные рентгенограммы правой голени в прямой и боковой проекциях. Определяется линия перелома в области диафиза большеберцовой кости, распространяющаяся от передне-наружного контура кости к задне-внутреннему, не достигая противоположного контура (стрелки). Смещение отломков отсутствует.
Неполный перелом диафиза правой большеберцовой кости. Рис. 2.37. Прицельные рентгенограммы правой голени в прямой и боковой проекциях. Определяется линия перелома в области диафиза большеберцовой кости, распространяющаяся от передне-наружного контура кости к задне-внутреннему, не достигая противоположного контура (стрелки). Смещение отломков отсутствует.
Неполный перелом диафиза правой большеберцовой кости.
|
Заживление переломов идет через образование костной мозоли, которая развивается из эндоста, из основной массы костного вещества и периоста. Наиболее интенсивные репаративные процессы протекают в периосте. Первыми признаками формирования костной мозоли являются обызвествления. У детей отложения извести определяются на рентгенограммах в среднем через 1,5-2 недели после перелома, у взрослых − через 3-4 недели. Полная костная консолидация наступает не ранее 3-7 месяцев. Примерно в это же время исчезает и видимость линии перелома. Структура восстанавливается полностью, однако по наружной ее поверхности, в месте бывшего перелома, постоянно сохраняется муфтообразное утолщение как результат сформировавшейся костной мозоли. Динамика заживлений переломов и их осложнений оценивается при помощи рентгенографии (рис. 2.38, 2.39).
  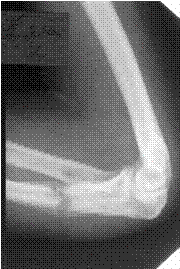
| Рис. 2.38. Рентгенограмма области локтевого сустава в прямой и боковой проекциях. Определяется линия перелома в верхней трети диафиза локтевой кости (черная стрелка), смещения отломков нет. Имеется нормальная по величине и форме костная мозоль в месте перелома локтевой кости (белая стрелка). |
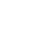 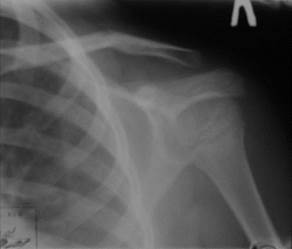
|  Рис. 2.39. Рентгенограмма плечевого сустава в прямой проекции. Перелом тела ключицы со смещением отломков под углом, открытым книзу (стрелка). Линия перелома не прослеживается. Стадия заживления. Сросшийся перелом тела ключицы. Рис. 2.39. Рентгенограмма плечевого сустава в прямой проекции. Перелом тела ключицы со смещением отломков под углом, открытым книзу (стрелка). Линия перелома не прослеживается. Стадия заживления. Сросшийся перелом тела ключицы.
|
При переломах тел позвонков выявляется клиновидная их деформация (рис.2.40).
 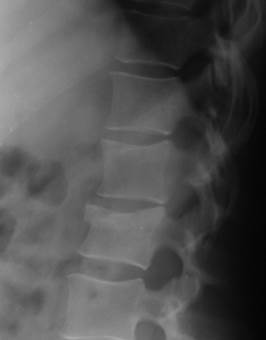
| Рис. 2.40. Рентгенограмма поясничного отдела позвоночника в боковой проекции. Тело L3 позвонка клиновидно деформировано (стрелка). Смещение позвонка отсутствует. Компрессионный перелом с компрессией преимущественно переднего отдела тела третьего поясничного позвонка. |
При этом линия перелома в губчатой кости почти не устанавливается, и только тщательное изучение состояния трабекул и перекладин помогут обнаружить ее.
Плоские кости могут иметь специфический вид линии перелома.
Обычно в компактной части кости линия перелома имеет четкие, мелкие зазубренные контуры. В толще губчатого костного вещества контуры линии перелома менее четкие и крупнозазубренные.
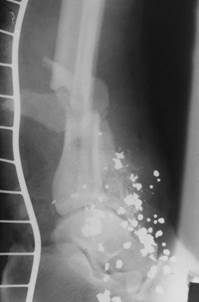
Огнестрельные переломы относятся к открытым повреждениям, т.е. с повреждением окружающих кость мягких тканей, вызванных огнестрельным ранящим снарядом. Рентгенологически огнестрельные переломы характеризуются значительными разрушениями кости, большим количеством осколков кости, наличием инородных тел (рис. 2.41). Для губчатого вещества кости и плоских костей характерны дырчатые огнестрельные переломы.
Патологические переломы костей возникают в измененной патологическим процессом кости (рис. 2.42).
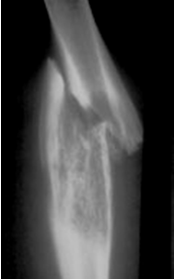
В зависимости от возраста больного переломы имеют разное проявление. Старческие переломы характеризуются множеством линий переломов, наличием осколков, замедленной костной консолидацией. Детские переломы могут иметь следующие особенности: а) дугообразные переломы диафиза, происходящие из-за множественных микропереломов вдоль кости, приводят к дугообразной деформации без выявляемой линии перелома (рис. 2.43);
| |
| Рис. 2.41. Прицельные рентгенограммы голени в прямой и боковой проекциях. В области голеностопного сустава, в обеих проекциях, множественные мелкие, округлой формы, высокоинтенсивные инородные тела (ружейная дробь). Линии перелома в дистальных третях диафизов большеберцовой и малоберцовой костей (черные стрелки), а также дистальном метафизе большеберцовой кости. Многочисленные осколки кости в зоне поражения большеберцовой кости. Транспортная проволочная шина (фигурная стрелка). Огнестрельные переломы костей голени: многооскольчатый большеберцовой кости и поперечный малоберцовой кости. |
| Рис. 2.42. Прицельная рентгенограмма бедра в прямой проекции. В средней трети диафиза бедренной кости обширная неоднородная зона деструкции с нечеткими контурами, линия перелома, угловое смещение отломков (стрелка). Саркома Юинга бедренной кости. Патологический перелом диафиза бедренной кости. |
 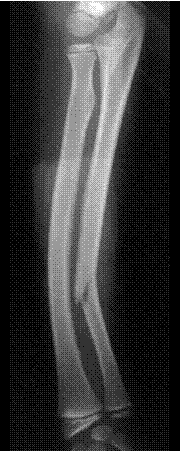
| Рис. 2.43. Обзорная рентгенограмма предплечья в боковой проекции. Неполный перелом диафиза локтевой кости. Линия перелома не достигает кортикального слоя по задней поверхности локтевой кости (стрелка). Локтевая и лучевая кости дугообразно деформированы. Дугообразный перелом лучевой кости и перелом по типу «зеленой ветки» локтевой кости. |
б) поднадкостничным переломом, когда определяется линия перелома и ограниченное нарушение ровности контура кости, но смещения отломков нет (рис. 2.44);
в) перелом по типу зеленой ветки − при нем имеется перелом только кортикального слоя кости на одной стороне кости и изгиб кортикального слоя с противоположной стороны (рис. 2.43).
Особый вид детских переломов выделен в группу травматического эпифизеолиза. Обычно под этим термином понимают нарушение целости кости в области росткового хряща. Рентгенологическое распознавание основано на выявлении смещения ядра окостенения по отношению к метафизу кости (рис. 2.45).
Повреждения мягких тканей при переломах костей, вывихах и подвывихах всегда сопутствуют основному патологическому процессу, проявляясь на рентгенограммах в виде затемнений в виде разнообразных деформаций из-за кровоизлияний и экссудации межтканевой жидкости, кроме того, возможно наличие мелких костных отломков, обызвествлений межмышечных гематом, самих мышц и связок.
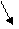 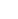 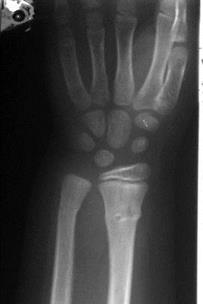 
| Рис. 2.44. Рентгенограммы лучезапястного сустава в прямой и боковой проекциях. Уплотнение костной структуры метафиза лучевой кости (черная стрелка) и деформация его поверхности (белая стрелка). Поднадкостничный неполный перелом дистального метафиза лучевой кости. |
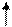  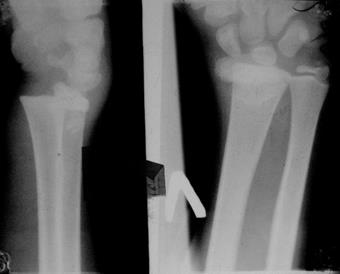
| Рис. 2.45. Рентгенограмма левого лучезапястного сустава в прямой и боковой проекциях ребенка 14 лет. В прямой и боковой проекциях отмечается смещение дистального эпифиза лучевой кости кнаружи и кзади (стрелки). Травматический эпифизеолиз со смещением дистального эпифиза лучевой кости. |
Патологические заживления переломов отображаются формированием неправильно сросшихся переломов (рис. 2.39, 2.46), избыточной костной мозоли, ложным суставом (рис. 2.46), синостозом костей или остеолизом травмированного отдела костного скелета (рис. 2.6).
При переломах и вывихах костей ведущим методом лучевой диагностики является рентгенография.
Травматические повреждения мягких тканей
Наибольшие возможности при повреждении мышц среди методов лучевой диагностики у УЗИ.
  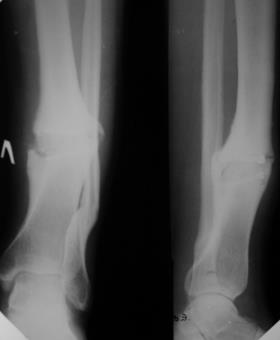
| Рис. 2.46. Рентгенограмма костей голени в прямой и боковой проекциях. Края отломков вблизи линии перелома большеберцовой кости склерозированы. Виден металлоостеосинтез в виде скобы, соединяюшей отломки большеберцовой кости. Ложный сустав в диафизе большеберцовой кости (черная стрелка) и неправильно сросшийся перелом в нижней трети диафиза малоберцовой кости с хорошо сформировавшейся костной мозолью (белая стрелка). |
Возможности УЗИ при повреждениях мышц:
− визуализация растяжений и разрывов, внутримышечных гематом на почве ушиба, атрофии мышц от бездействия и за счет денервации.
− контроль за течением частичных разрывов мышц.
− оценка исходов повреждений: рубцов после обширных нелеченных разрывов мышц, кист, как следствия неразрешившихся гематом, фокального оссифицирующего миозита, мышечных грыж.
Определенную роль играет возможность наблюдать в режиме реального времени изменения формы мышц при сокращении.
Разрывы сухожилий распознаются рентгенологически только в местах прикрепления к кости, благодаря отрыву костного фрагмента. УЗИ позволяет надежно распознать повреждения сухожилий на всем протяжении, дифференцировать частичные разрывы от полных и локализовать концы ретрагированных мышц. Например, выявляются практически все разрывы ахиллова сухожилия.
Повреждения связок. Используется ряд методов. Функциональная рентгенография позволяет распознать их, например, в лучезапястном и голеностопном суставах, по косвенным признакам − избыточности физиологических движений в суставе или появлению физиологически невозможных движений.
Отношения МРТ и УЗИ в этой диагностике неоднозначны. Например, при повреждениях латеральных связок голеностопного сустава они практически равноценны, хотя возможности обоих методов ограничены вследствие анатомических вариантов. В области лучезапястного сустава УЗИ значительно уступает МРТ и особенно МР-артрографии, позволяющим визуализировать большинство связок и распознать их повреждения.
МРТ − единственный метод лучевой диагностики ушибов костей и локального травматического отека костного мозга.
Разрывы многих связок определяются при артрографии.
Дата добавления: 2016-06-09; просмотров: 5196;