Показания к операции кесарева сечения в родах
• Клинически узкий таз.
• Преждевременное излитие околоплодных вод и отсутствие эффекта от родовозбуждения.
• Аномалии родовой деятельности, не поддающиеся медикаментозной терапии.
• Отслойка нормально или низко расположенной плаценты, угрожающий или начинающийся разрыв матки.
• Предлежание и выпадение петель пуповины при неподготовленных родовых путях.
• Неправильное вставление и предлежание головки плода (лобное, передний вид лицевого, задний вид высокого прямого стояния стреловидного шва).
• Состояние агонии и внезапная смерть роженицы при живом плоде. Кесарево сечение часто выполняется по сочетанным, комплексным
показаниям. Они являются совокупностью нескольких осложнений беременности и родов, каждое из которых в отдельности не служит показанием к кесареву сечению, но вместе эти осложнения создают реальную угрозу для жизни плода в случае родоразрешения через естественные родовые пути.
Значительный интерес представляет изучение места кесарева сечения при преждевременных родах. Основные показания для абдоминаль-
ного родоразрешения при последних - тяжелые формы гестоза, тазовое предлежание плода, преждевременная отслойка плаценты, предлежание плаценты, выраженная плацентарная недостаточность. Для достижения хороших результатов необходимо наличие высококвалифицированной неонатальной службы, позволяющей выхаживать детей с малой массой тела.
Кесарево сечение при беременности обычно производят в плановом порядке, реже - в экстренном (кровотечение при предлежании плаценты, несостоятельность рубца на матке и др.), а в родах, как правило, по экстренным показаниям. Более половины операций выполняют в плановом порядке (54,5%), что свидетельствует о хорошей дородовой диагностике состояния плода, анатомических особенностей таза, акушерской и экстрагенитальной патологии, требующих абдоминального родоразрешения.
Структура показаний к операции различна при плановом и экстренном родоразрешении. Так, при плановом кесаревом сечении наиболее частые показания - возраст первородящей старше 30 лет в сочетании с акушерской и экстрагенитальной патологией; рубец на матке после кесарева сечения; тазовое предлежание плода; дистресс плода.
При кесаревом сечении в родах показаниями чаще являются дистресс плода; аномалии родовой деятельности; клинически узкий таз; кровотечение, обусловленное преждевременной отслойкой плаценты.
Следует подчеркнуть: решая вопрос об абдоминальном родоразрешении, необходимо всегда думать о будущей генеративной функции матери, особенно если у нее подобная операция - первая.
Резервы снижения частоты кесарева сечения - совершенствование ведения родов через естественные родовые пути с использованием современных следящих систем и медикаментозных средств, разработка методики бережного ведения родов через естественные родовые пути при наличии рубца на матке после кесарева сечения в нижнем сегменте.
Бытовавшая ранее аксиома Е.В. Cragin (1916) «однажды кесарево сечение - всегда кесарево сечение» утрачивает в настоящее время свою правомерность, поскольку относится к временам, когда проводилось корпоральное кесарево сечение, а в настоящее время кесарево сечение в основном выполняют в нижнем сегменте матки поперечным разрезом, при котором условия формирования рубца на матке более благоприятные. Следует учитывать: частота разрывов матки после корпорального кесарева сечения довольно высока и составляет около 12%.
Особую роль в исходе операции (как для матери, так и для плода) играют противопоказания к ней и условия для ее проведения.
В настоящее время многие положения пересмотрены. Это связано прежде всего с улучшением техники операции, применением нового шовного материала, использованием антибиотиков широкого спектра действия, усовершенствованием анестезиологического пособия, улучшением интенсивного наблюдения в послеоперационном периоде и т.д.
Противопоказаниямик абдоминальному родоразрешению являются неблагоприятное состояние плода (внутриутробная гибель, глубокая недоношенность, уродства плода, выраженная или длительно существующая внутриутробная гипоксия плода, при которой нельзя исключить мертворождение или раннюю смерть плода), наличие потенциальной или клинически выраженной инфекции (безводный промежуток более 12 ч), затяжные роды (более 24 ч), большое количество влагалищных исследований (более пяти), внутриматочный мониторный контроль, повышение температуры тела в родах выше 37,5 °С (хориоамнионит и др.), неудавшаяся попытка влагалищного родоразрешения (вакуумэкстракция плода, акушерские щипцы). Однако эти противопоказания имеют значение только в том случае, когда операция производится в интересах плода; они не принимаются во внимание при наличии витальных показаний со стороны матери (например, при кровотечении, связанном с отслойкой плаценты, и др.).
Вопрос о методе родоразрешения в условиях латентной или клинически выраженной инфекции при живом жизнеспособном плоде остается до настоящего времени спорным. В последнее время при отсутствии условий для быстрого родоразрешения через естественные родовые пути, при наличии латентной или клинически выраженной инфекции ряд авторов высказываются в пользу абдоминального родоразрешения. При этом рекомендуется использовать ряд методик профилактики развития инфекционного процесса в послеоперационном периоде. К ним относятся интраперитонеальное кесарево сечение с применением антибиотиков широкого спектра действия и дренированием раны; временное отграничение брюшной полости перед вскрытием матки; экстраперитонеальное кесарево сечение; удаление матки после производства кесарева сечения.
Условиядля проведения операции кесарева сечения следующие. 1. Живой и жизнеспособный плод. Это условие не всегда выполнимо; например, в случае опасности, угрожающей жизни женщины (кровотечение при полном предлежании плаценты, преждевременная отслойка нормально расположенной плаценты, разрыв матки и др.), кесарево сечение производится при мертвом и нежизнеспособном плоде. 2. Согла-
сие женщины на операцию (при отсутствии витальных показаний). 3. Опорожненный мочевой пузырь (целесообразно применять постоянный катетер). 4) Отсутствие симптомов инфекции в родах.
Одним из необходимых условий, как при любом хирургическом вмешательстве, является выбор оптимального времени, т.е. такого момента, когда абдоминальное родоразрешение не будет слишком поспешным вмешательством или наоборот (что еще хуже) - операцией отчаяния. В первую очередь это имеет значение для плода, но также влияет и на благоприятный исход для матери.
Для успеха операции важно наличие опытного специалиста, оборудованной операционной с необходимым персоналом и стерильными наборами, а также высококвалифицированных анестезиолога, неонатолога, особенно если кесарево сечение производится в интересах плода.
Предоперационная подготовка.Кесарево сечение бывает плановое (50-60%) и экстренное. При плановом накануне дают легкий обед (жидкий суп, бульон с белым хлебом, кашу), на ужин - сладкий чай, клизму ставят вечером, на ночь назначают снотворное. Утром также ставят клизму (за 2 ч до начала вмешательства), при необходимости производят эластическое бинтование нижних конечностей, а перед операцией - аускультацию сердцебиения плода, катетеризацию мочевого пузыря.
Если кесарево сечение экстренное, то при полном желудке предварительно опорожняют его через зонд и при отсутствии противопоказаний (кровотечение, разрыв матки и др.) ставят клизму. В таких случаях анестезиолог должен помнить о возможности регургитации кислого содержимого желудка в дыхательные пути и развития синдрома Мендельсона. На операционном столе необходимо, как и в первом случае, выслушать сердцебиение плода, произвести катетеризацию мочевого пузыря.
Результаты операции кесарева сечения, как и многих других, зависят от своевременного выполнения; методики и объема; состояния пациента; квалификации хирурга; анестезиологического обеспечения; медикаментозного обеспечения; наличия шовного материала; крови и ее компонентов, инфузионных средств; инструментария и технического оснащения клиники; ведения послеоперационного периода.
Несмотря на кажущуюся техническую простоту, кесарево сечение следует относить к разряду сложных хирургических вмешательств (особенно повторное кесарево сечение) с высокой частотой осложнений во время операции и в послеоперационном периоде.
Метод обезболиванияпри кесаревом сечении выбирают с учетом состояния беременной, роженицы, плода, плановости или экстренности операции, наличия квалифицированного анестезиолога-реаниматолога. Кроме того, средства обезболивания должны быть безопасными для матери и плода.
Наиболее целесообразна при кесаревом сечении проводниковая анестезия - спинальная или эпидуральная (используется почти в 90% случаев). В экстренных ситуациях при необходимости быстрого обезболивания применяется эндотрахеальный наркоз закисью азота в сочетании с нейролептиками и анальгетиками. При проведении общего обезболивания необходимо помнить, что от начала наркоза до извлечения плода должно пройти не более 10 мин.
Техника операции кесарева сечения.
• Абдоминальное кесарево сечение (sectio caesarea abdominalis):
- интраперитонеальные методы - кесарево сечение со вскрытием брюшной полости (классическое кесарево сечение, корпоральное кесарево сечение, кесарево сечение в нижнем маточном сегменте поперечным разрезом в модификации Ельцова-Стрелкова, Штарка; истмико-корпоральное кесарево сечение);
- методы абдоминального кесарева сечения с временным отграничением брюшной полости;
- методы абдоминального кесарева сечения без вскрытия брюшной полости - экстраперитонеальное кесарево сечение.
• Влагалищное кесарево сечение по Дюрсену (section caesarea vaginalis). В зависимости от того, вскрывают или не вскрывают брюшную полость, различают интраили экстраперитонеальное кесарево сечение. Метод операции зависит от конкретной акушерской ситуации и владения оперативной техникой хирургом.
Наиболее рациональным методом кесарева сечения в настоящее время во всем мире считается операция в нижнем сегменте матки поперечным разрезом (94-99%).
Преимуществами разреза матки в нижнем сегменте поперечным разрезом следующие.
1. Операция производится в наиболее тонкой части стенки матки (нижний сегмент), благодаря чему очень незначительное количество мышечных волокон попадает в разрез. По мере инволюции и формирования нижнего сегмента и шейки послеоперационный шов резко уменьшается, и на месте разреза образуется небольшой тонкий рубец.
2. Вся операция проходит с небольшой кровопотерей, даже когда в разрез попадает плацентарная площадка. В этом случае кровоточащие расширенные сосуды могут быть изолированно лигированы.
3. При этом методе имеется возможность произвести идеальную перитонизацию зашитой раны матки за счет пузырно-маточной складки (plica vesicouterina).
4. В этом случае разрезы париетальной и висцеральной брюшины не совпадают, а поэтому возможность образования спаек матки с передней брюшной стенкой невелика.
5. Опасность разрыва матки при последующих беременностях и вагинальных родах минимальна, так как в большинстве случаев образуется полноценный рубец.
Корпоральное кесарево сечениенесмотря на многие недостатки используют до настоящего времени при выраженном спаечном процессе в нижнем сегменте матки после предыдущего кесарева сечения; выраженном варикозном расширении вен в нижнем сегменте или наличии в области нижнего сегмента матки большого миоматозного узла; наличии неполноценного рубца после предыдущего корпорального кесарева сечения; полном предлежании плаценты с переходом ее на переднюю стенку матки; недоношенном плоде и неразвернутом нижнем сегменте матки; сросшейся двойне; поперечном положении плода. Корпоральное кесарево сечение в настоящее время применяется в случаях, когда сразу же после кесарева сечения надо произвести надвлагалищную ампутацию или экстирпацию матки (по показаниям: множественная миома матки, матка Кувелера). Кроме того, этот метод применяют у мертвой или умирающей больной при живом плоде. При корпоральном кесаревом сечении разрез передней брюшной стенки производится между лоном и пупком, матка из брюшной полости не выводится; таким образом, разрез на матке и разрез передней брюшной стенки совпадают друг с другом, что приводит к спаечному процессу, а разрез в теле матки - к несостоятельному рубцу при последующих беременностях.
При недоношенной беременности и неразвернутом нижним сегменте матки можно производить истмико-корпоральное кесарево сечение.
В настоящее время для проведения операции кесарева сечения переднюю брюшную стенку обычно вскрывают поперечным надлобковым разрезом по Пфанненштилю (иногда по Joel-Cohen) и реже продольным разрезом между лоном и пупком (рис. 94). Важно, чтобы разрез брюшной стенки был достаточным для выполнения операции и бережного извлечения ребенка.
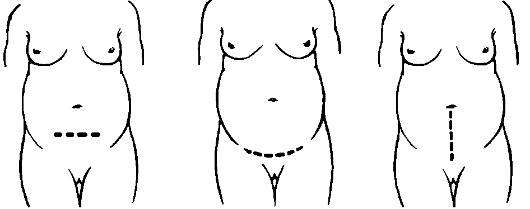 Рис. 94.Разрезы передней брюшной стенки при кесаревом сечении
Рис. 94.Разрезы передней брюшной стенки при кесаревом сечении
Разрез на матке производится по методике Л.А. Гусакова. В области нижнего сегмента матки небольшим поперечным разрезом на 2 см ниже уровня разреза пузырно-маточной складки вскрывают полость матки, затем указательными пальцами обеих рук бережно растягивают края раны до 10-12 см в поперечном направлении. В некоторых случаях используется разрез в модификации Дерфлера: после того как скальпелем делается небольшое рассечение нижнего сегмента матки (2 см), вправо и влево от средней линии дугообразно вверх ножницами разрез удлиняют до нужных размеров. При выполнении разреза матки в нижнем сегменте следует быть очень внимательным, чтобы не ранить сосудистый пучок и головку плода скальпелем.
При кесаревом сечении в нижнем сегменте матки поперечным разрезом, отслаивание мочевого пузыря на 5-7 см не проводится, прежде всего из-за опасности кровотечения из паравезикальной клетчатки и возможности травмирования мочевого пузыря.
Известные традиционные устремления к уменьшению продолжительности вмешательства стали основой для разработки в 1994 г. метода Штарка (Misgav-Ladach operation). Только сочетание нескольких известных приемов и исключение некоторых необязательных этапов позволяют говорить об этой операции как о новой модификации кесарева сечения, имеющей целый ряд преимуществ (быстрое извлечение плода; значительное сокращение: длительности абдоминального родоразрешения, кровопотери, потребности в послеоперационном применении обезболивающих средств, частоты развития пареза кишечника, частоты и выраженности других послеоперационных осложнений; более ранняя выписка; существенная экономия шовного материала).
Благодаря им, а также простоте метод Штарка быстро завоевывает популярность.
Следующий момент абдоминального родоразрешения - извлечение плода из матки.Его важность определяется тем, что примерно в каждом третьем случае операцию производят в интересах плода.
Извлечение плода зависит от предлежания и положения плода в матке.
Так, при головном предлежании в полость матки обычно вводят левую кисть (II-V пальцы) таким образом, чтобы ладонная поверхность прилежала к головке плода, захватывают головку и осторожно поворачивают ее затылком кпереди, затем ассистент слегка надавливает на дно матки, а хирург смещает головку кпереди введенной в матку рукой, при этом происходит разгибание головки, и она выводится из матки. Затем указательные пальцы вводят в подмышечные впадины и извлекают плод. Для выведения головки плода из полости матки можно использовать ложку акушерских щипцов (рис. 95).
В настоящее время с целью профилактики инфекционных послеоперационных осложнений во время кесарева сечения анестезиолог внутривенно вводит матери (если у нее нет непереносимости антибиотиков) один из антибиотиков широкого спектра действия (чаще цефалоспорины).
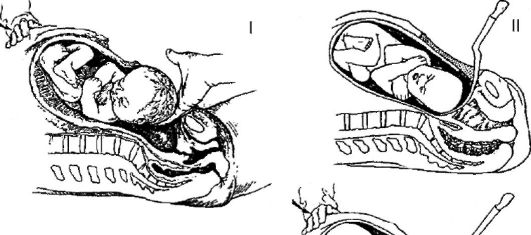
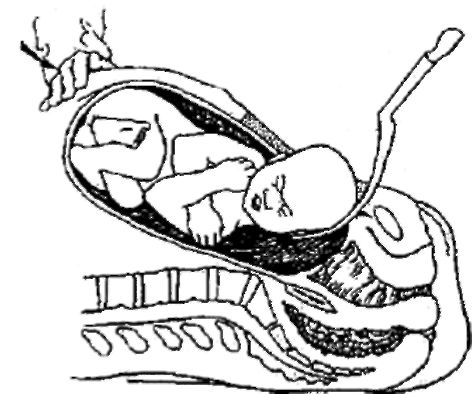 Рис. 95.Извлечение головки плода при кесаревом сечении в нижнем маточном сегменте: I - извлечение головки плода по руке; II - извлечение головки плода по ложке акушерских щипцов.
Рис. 95.Извлечение головки плода при кесаревом сечении в нижнем маточном сегменте: I - извлечение головки плода по руке; II - извлечение головки плода по ложке акушерских щипцов.
После извлечения ребенка для уменьшения кровопотери во время операции в мышцу матки вводят 1 мл 0,02% раствора метилэргометрина и приступают к капельному внутривенному введению 1 мл (5 ЕД) окситоцина. При нарушении в системе гемостаза (гипокоагуляция) показано введение свежезамороженной плазмы. Кроме того, необходимо захватить края раны, особенно в области углов, зажимами Микулича.
Отделилась ли плацента самостоятельно или была отделена рукой, в любом случае необходима последующая ревизия стенок матки рукой, чтобы исключить наличие остатков плодного яйца, подслизистой миомы матки, перегородки в матке и других патологий. Иногда возникает необходимость в инструментальном (с помощью кюретки) обследовании матки.
При производстве кесарева сечения в плановом порядке до начала родовой деятельности и отсутствии уверенности в проходимости канала шейки матки следует пройти его пальцем, после чего сменить перчатку.
Очень важное значение имеет техника наложения швов на матку. Дело в том, что среди причин летальности после кесарева сечения одно из первых мест занимает перитонит, развивающийся в основном из-за несостоятельности швов на матке.
Очень важное значение имеют техника наложения швов на матку, шовный материал. Правильное сопоставление краев раны - одно из условий профилактики инфекционных осложнений, прочности рубца.
Шовный материал следует использовать стерильный, прочный, ареактивный, удобный для хирурга, универсальный для всех видов операций, отличающийся только размером в зависимости от требуемой прочности. Таковыми свойствами обладают викрил, дексон, монокрил, полиамид и др.
Традиционный в акушерской практике шовный материал кетгут ввиду высокой капиллярности, способности вызывать выраженную воспалительную и аллергическую реакцию тканей уже не может соответствовать современным хирургическим требованиям.
Считается целесообразным накладывать непрерывный обвивной однорядный шов (викрил ? 1 или 0, дексон ? 1 или 0 и др.) на матку с прокалыванием слизистой и последующей перитонизацией пузырноматочной складкой (рис. 96). Преимущества однорядного шва заключаются в меньшем нарушении трофики тканей, меньшем количестве шовного материала в области шва, более редком развитии отека в послеоперационном периоде, в снижении продолжительности операции, меньшей расходуемости шовного материала. Непрерывный двух-
рядный шов (рис. 97) целесообразно применять при выраженном варикозном расширении вен в области нижнего сегмента матки и при повышенной кровоточивости.
При корпоральном кесаревом сечении (рис. 98) обычно накладывают двухрядный непрерывный шов (викрил, дексон и др.).
По окончании перитонизации производят ревизию брюшной полости, при которой необходимо обратить внимание на состояние придатков матки, задней стенки матки, червеобразного отростка и других органов. При послойном зашивании передней брюшной стенки на кожу обычно накладывают непрерывный внутрикожный «косметический» шов синтетическим рассасывающимся шовным материалом.
Сразу после операции, на операционном столе, следует осуществить туалет влагалища, что способствует более гладкому течению послеоперационного периода. Необходимо обратить внимание на цвет мочи (примесь крови!) и ее количество.
При потенциальной и клинически выраженной инфекции, живом и жизнеспособном плоде и в случае отсутствия условий для родоразрешения через естественные родовые пути целесообразно применение экстраперитонеального кесарева сечения по методу Морозова (рис. 99). При данном методе брюшную стенку (кожа, подкожная жировая клетчатка, апоневроз) вскрывают поперечным надлобковым разрезом (по Пфанненштилю) длиной 12-13 см. Прямые мышцы живота разделяют тупым, а пирамидальные - острым путем. Затем правую прямую мышцу тупо отслаивают от предбрюшинной клетчатки и зеркалом отводят вправо. Обнажают правое ребро матки и складку брюшины. Обнаружению этой складки помогает смещение тканей (предбрюшинной клет-
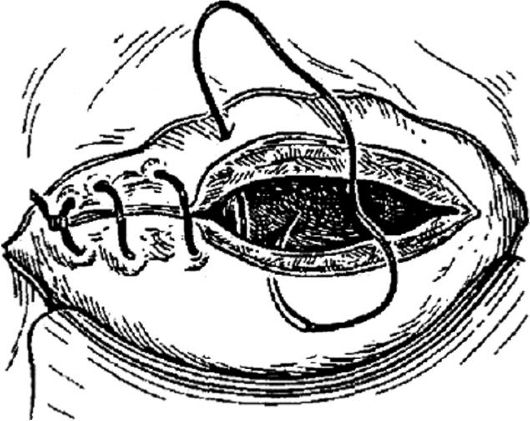 Рис. 96.Наложение однорядного непрерывного шва при кесаревом сечении
Рис. 96.Наложение однорядного непрерывного шва при кесаревом сечении
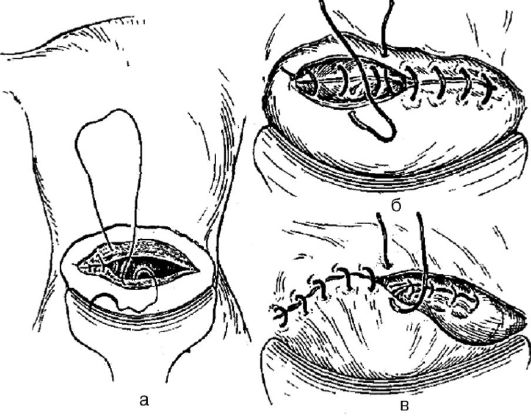 Рис. 97.Ушивание разреза матки при кесаревом сечении: а - мышечно-мышечный шов; б - мышечно-мышечный шов; в - перитонизация пузырно-маточной складкой (plica vesicouterina).
Рис. 97.Ушивание разреза матки при кесаревом сечении: а - мышечно-мышечный шов; б - мышечно-мышечный шов; в - перитонизация пузырно-маточной складкой (plica vesicouterina).
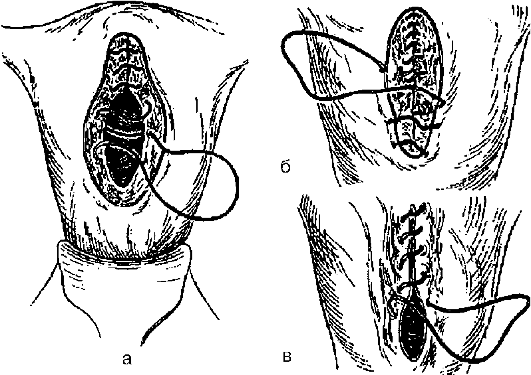 Рис. 98.Наложение непрерывного шва на разрез матки при корпоральном кесаревом сечении:
Рис. 98.Наложение непрерывного шва на разрез матки при корпоральном кесаревом сечении:
а - слизисто-мышечный шов; б - серозно-мышечный шов; в - серо-серозный шов.
чатки, брюшины) влево и кверху; в результате складка натягивается в виде «крыла». Кроме того, она имеет более белый цвет. Несколько ниже складки брюшины тупо разъединяют рыхлую соединительную ткань до внутритазовой фасции. Для нахождения места отслойки пузырно-ма-
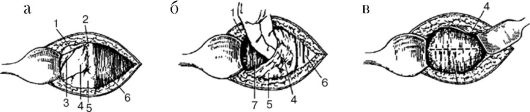 Рис. 99.Экстраперитонеальное кесарево сечение (модификация В.Н. Морозова) а - обнажение пузырно-маточной складки; б - отслаивание пузырно-маточной складки от нижнего сегмента матки; в - обнажение нижнего сегмента матки и выбор места разреза; 1 - складка брюшины; 2 - медиальная пупочно-маточная связка; 3 - латеральная пупочная связка; 4 - пузырно-маточная складка; 5 - мочевой пузырь; 6 - прямая мышца живота (левая); 7 - нижний сегмент матки;
Рис. 99.Экстраперитонеальное кесарево сечение (модификация В.Н. Морозова) а - обнажение пузырно-маточной складки; б - отслаивание пузырно-маточной складки от нижнего сегмента матки; в - обнажение нижнего сегмента матки и выбор места разреза; 1 - складка брюшины; 2 - медиальная пупочно-маточная связка; 3 - латеральная пупочная связка; 4 - пузырно-маточная складка; 5 - мочевой пузырь; 6 - прямая мышца живота (левая); 7 - нижний сегмент матки;
точной складки отыскивают «треугольник», образованный сверху складкой брюшины, изнутри - пузырно-пупочной латеральной связкой или боковой стенкой верхушки мочевого пузыря, снаружи - ребром матки. Затем ножницами или пинцетом вскрывают внутритазовую фасцию и двумя пальцами проходят под пузырно-маточной складкой и верхушкой мочевого пузыря до левого ребра матки.
Для наилучшего обнажения нижнего сегмента матки пальцы разводят в стороны, книзу и особенно кверху до места интимного прикрепления брюшины к матке. «Мост», образованный пузырно-маточной складкой и верхушкой мочевого пузыря, зеркалом отводят влево и обнажают нижний сегмент матки. Вскрытие нижнего сегмента матки и извлечение плода производят по методике, принятой при обычном кесаревом сечении, но перед извлечением ребенка боковое зеркало, удерживающее правую прямую мышцу живота, следует удалить, а зеркало, которым удерживают пузырно-маточную складку и верхушку мочевого пузыря, оставить на месте, что способствует лучшему доступу к нижнему сегменту и меньшему травмированию мочевого пузыря. На разрез на матке накладывают непрерывный однорядный (реже двухрядный) викриловый, дексоновый шов. Послойно восстанавливают переднюю брюшную стенку.
Снижению частоты послеоперационных осложнений способствует предоперационная санация родовых путей (пливасепт, фурацилин и др.) и проведение рациональной антибиотикопрофилактики во время операции и в течение 24 ч после нее.
Большинство исследователей считают рациональным профилактическое применение антибиотиков при кесаревом сечении только у рожениц с высоким риском развития инфекции, а также с гестозом, анемией, нарушением жирового обмена и др. Сочетание нескольких факторов риска повышает возможность развития инфекционных осложнений.
Наилучшими препаратами для профилактического использования следует считать пенициллины широкого спектра действия и цефалоспорины, влияющие на основных возбудителей инфекционных осложнений и обладающие низкой токсичностью для матери и плода. С целью предупреждения развития эндометрита, в этиологии которого большую роль играют неспорообразующие анаэробы, целесообразно эти препараты сочетать с метронидазолом или линкомицином либо клиндамицином.
При абдоминальном родоразрешении антибиотики вводят роженицам в процессе операции после пережатия пуповины. Это обусловливает создание в оперируемых тканях терапевтической концентрации препарата еще во время оперативного вмешательства и предохраняет плод от неблагоприятного воздействия. В ряде исследований показано, что эффективность профилактики инфекции при введении антибиотиков роженицам до и после пережатия пуповины примерно одинакова; она более выражена, чем при послеоперационном введении. Неэффективность превентивного применения антибиотиков после операции объясняется отсутствием терапевтического уровня препаратов в тканях во время колонизации и последующего размножения в них микроорганизмов. Кроме того, ишемия в области швов и последующий гипертонус матки приводят к уменьшению содержания антибиотиков в оперированных тканях.
Большинство исследователей рекомендуют при профилактическом применении использовать внутривенный способ введения антибиотиков, при котором препарат быстро достигает поврежденной ткани. Высокой концентрации препаратов в тканях можно достичь и при местном применении антибиотиков с помощью ирригации или орошения полости матки, слоев разреза, однако такой метод не очень популярен среди специалистов.
Практически все антибиотики, используемые для лечения эндометрита после кесарева сечения, в той или иной мере рекомендованы и для его профилактики. Это:
• цефалоспорины III поколения по 1 г после пережатия пуповины, затем через 8 и (если нужно) через 16 ч внутривенно;
• фиксированные комбинации пенициллинов с ингибиторами β-лактамаз (аугментин);
• карбапенемы (имипенем - циластатин) по 0,5 г после пережатия пуповины, затем через 8 ч внутривенно (при очень высоком риске инфекции).
Выбор указанных антибиотиков для профилактики представляется оптимальным, поскольку они эффективны в отношении аэробных и анаэробных бактерий, имеют бактерицидный тип действия, хорошо диффундируют в ткани, не вызывают серьезных побочных осложнений.
Следует подчеркнуть: только технически правильно проведенная операция кесарева сечения независимо от методики обеспечивает благоприятный исход и гладкое течение послеоперационного периода.
Ведение послеоперационного периода.По окончании операции сразу же назначают холод и тяжесть на низ живота на 2 ч. Ввиду опасности гипотонического кровотечения в раннем послеоперационном периоде показано внутривенное введение 1 мл (5 ЕД) окситоцина или 1 мл 0,02% раствора метилэргометрина в 500 мл изотонического раствора натрия хлорида, особенно женщинам группы высокого риска развития кровотечения.
В первые 2 сут после операции проводится инфузионно-трансфузионная терапия. Количество вводимой жидкости составляет 1000- 1500 мл.
С целью профилактики пневмонии показана дыхательная гимнастика. В неосложненных случаях применять антибиотики не следует. Однако при опасности возникновения послеоперационных инфекционных заболеваний рекомендуется назначить антибиотики широкого спектра действия.
Обезболивание в послеоперационном периоде: в 1-3-й день после операции назначают ненаркотические анальгетики: анальгин 50% - 2,0 мл, баралгин 5,0 мл 1-3 раза в сутки; при неэффективности - наркотические анальгетики: промедол 2% 1 мл, омнопон 2% 1 мл.
В послеоперационном периоде необходимо также тщательно следить за функцией мочевого пузыря и кишечника. С целью стимуляции деятельности последнего на 3-й день после операции вводят внутривенно 20-40 мл 10% раствора натрия хлорида, 0,5-1 мл 0,05% раствора прозерина подкожно и через 30 мин ставят очистительную клизму.
Для усиления сократительной активности матки и профилактики кровотечения в послеоперационном периоде вводят подкожно 2 раза в сутки 0,5-1 мл раствора окситоцина. При недостаточном выделении лохий, особенно при производстве операции до начала родовой деятельности, за 30 мин до введения окситоцина подкожно вводят 2 мл раствора но-шпы.
Вставать родильнице разрешается в конце 1-х суток (при отсутствии противопоказаний), ходить - на 2-е сутки. Раннее вставание больных в послеоперационном периоде является методом профилактики пареза кишечника, нарушений мочеиспускания, пневмонии, тромбоэмболии.
В первые 2-3 сут обработку послеоперационного шва производят ежедневно 70° этиловым спиртом и накладывают асептическую наклейку. При отсутствии противопоказаний со стороны матери и ребенка можно разрешить кормление грудью.
На 2-е сутки после операции необходимы анализы крови и мочи, определение времени свертывания крови, а в ряде случаев - коагулограмма, биохимический анализ крови.
Для выяснения состояния шва, выявления возможных воспалительных и других изменений в матке в послеоперационном периоде на 5-е сутки показано УЗИ. Выписывают женщин обычно на 7-8-е сутки после операции.
В настоящее время большое внимание уделяется вопросам адаптации новорожденныхпосле кесарева сечения и своевременному проведению им реанимационных мероприятий. У детей, извлеченных путем операции кесарева сечения в плановом порядке, вследствие снижения адаптационных способностей могут отмечаться нарушения мозгового кровообращения (энцефалопатии), системы дыхания в виде синдрома дыхательных расстройств, первичных ателектазов, аспирациоиного синдрома, транзиторного тахипноэ, а также конъюгационная желтуха. Причиной является отсутствие при плановом абдоминальном родоразрешении необходимых плоду механических и метаболических факторов, влияющих на него в родах. В ответ в организме плода происходит мощный выброс гормонов стресса (адреналина, норадреналина, дофамина и др.), помогающих ребенку преодолевать отрицательные воздействия и легче переносить процесс адаптации к внеутробной жизни.
Кесарево сечение относится к интранатальным факторам риска для плода и новорожденного. Небезвредно порой само оперативное вмешательство, так как можно травмировать плод при его извлечении. Не пол-
ностью безопасен и наркоз. Около 70% новорожденных после абдоминального родоразрешения нуждаются в оказании (в различном объеме) помощи, особенно при плановой операции, что дает основание рекомендовать более широкое применение кесарева сечения (если позволяет акушерская ситуация) после начала родов.
Однако, говоря о влиянии операции на плод и новорожденного, следует учитывать преморбидный фон, исходное состояние плода и наличие тяжелой акушерской или экстрагенитальной патологии, которые послужили показанием для абдоминального родоразрешения.
Осложнения, затруднения и ошибки при проведении операции кесарева сечения возможны на всех ее этапах.
При поперечном рассечении кожи, подкожной клетчатки и апоневроза по Пфанненштилю одним из наиболее частых осложнений является кровотечение из сосудов передней брюшной стенки (сосуды подкожно-жировой клетчатки, внутренние мышечные артерии - а.а. nutriciae, a.a. epigastrica superficialis).
Нередко хирурги при рассечении передней брюшной стенки ограничиваются лишь наложением зажимов на кровоточащие сосуды, без их лигирования. В конце операции кровотечения после снятия зажимов, как правило, не наблюдается, однако в послеоперационном периоде кровотечение может возобновиться с образованием обширных подкожных гематом. Поэтому необходим тщательный гемостаз до вскрытия брюшной полости.
Кроме того, при разрезе по Пфанненштилю апоневроз рассекают ножницами, при этом нередко отмечается кровотечение в углах разреза. Его причиной при полулунном разрезе апоневроза является рассечение ветвей a. epigastrica superficialis, которые, направляясь вверх по заднему листку апоневроза и интимно прилегая к нему, достаточно широко анастомозируют с мелкими внутренними артериями. Незамеченная травма может привести к образованию в послеоперационном периоде обширных, иногда смертельных гематом, располагающихся в клетчатке между поперечной фасцией и мышцами передней брюшной стенки, а иногда занимающих и все надлобковое пространство.
При отслойке апоневроза в сторону пупка и лона нередко наблюдается нарушение целости а.а. nutriciae, кровотечение из которых приводит к образованию подапоневротической гематомы. Частота подапоневротических гематом, диагностированных при УЗИ и потребовавших опорожнения, составляет 0,76%. Поэтому при отслойке апоневроза в сторону необходимо эффективно лигировать а.а. nutriciae. Особенно тщательный
гемостаз при вскрытии передней брюшной стенки нужен при нарушениях свертывающей системы крови и варикозном расширении вен.
Во всех случаях кесарева сечения в течение 1,5-2 ч после операции к области операционного поля прикладывают пузырь со льдом.
При продольном срединном разрезе кровотечения, как правило, не бывает. Определенные трудности наблюдаются при повторном чревосечении, особенно когда имело место несколько чревосечений. Так, если чревосечение производилось в прошлом по поводу непроходимости кишечника или другой хирургической патологии, то возможно интимное припаивание кишечника или сальника к передней брюшной стенке и их ранение во время операции.
Каждый акушер-гинеколог должен помнить о вероятности ранения соседних органов (мочевой пузырь, мочеточник, кишечник), и если ранение произошло, то вовремя диагностировать его и принять соответствующие меры. Мочевой пузырь обычно повреждается при вскрытии брюшины, особенно при повторных чревосечениях, при рассечении пузырно-маточной складки брюшины, отсепаровке мочевого пузыря от матки при спаечных процессах, при экстраперитонеальном доступе при попытке гемостаза в связи с кровотечением, обусловленным продлением разреза на сосудистые пучки или на шейку матки.
Мочеточник обычно повреждается при продлении разреза на сосудистые пучки, при бесконтрольном наложении кровоостанавливающих зажимов и зашивании. Для лучшей ориентации, особенно при повторных чревосечениях, рекомендуется в мочевой пузырь вводить постоянный катетер. Во всех сомнительных случаях перед зашиванием брюшной полости хирургу необходимо наполнить пузырь раствором метиленового синего в изотоническом растворе натрия хлорида или ввести раствор метиленового синего внутривенно.
Рану мочевого пузыря зашивают в два ряда викрилом или кетгутом. Повреждение мочевого пузыря за последние 10 лет имело место в 0,14%, ранение кишечника - в 0,06% случаев.
Нередко травмирование мочевой системы происходит не во время операции, а при гистерэктомии после кесарева сечения.
Наиболее частым осложнением при кесаревом сечении является кровотечение, которое возникает при рассечении матки. Чтобы избежать его или уменьшить частоту кровопотери, необходимо избрать оптимальное место разреза. При корпоральном кесаревом сечении с продольным рассечением тела матки кровотечение всегда значительное, особенно если плацента расположена на передней стенке. Поэтому при
необходимости рассечения матки продольным разрезом отдается предпочтение истмико-корпоральному разрезу. После вскрытия матки при продольном разрезе его увеличение до необходимого размера вверх и вниз следует проводить ножницами под контролем двух пальцев, которые вводят в полость матки, за счет чего снижается опасность повреждения плода и уменьшается кровопотеря.
Рациональным с анатомических позиций является поперечный разрез матки в области нижнего сегмента, в «бессосудистой» зоне, где менее всего травмируются анатомические структуры матки, включая и ее сосудистую сеть. Однако и при этом ра
Дата добавления: 2016-09-26; просмотров: 2609;